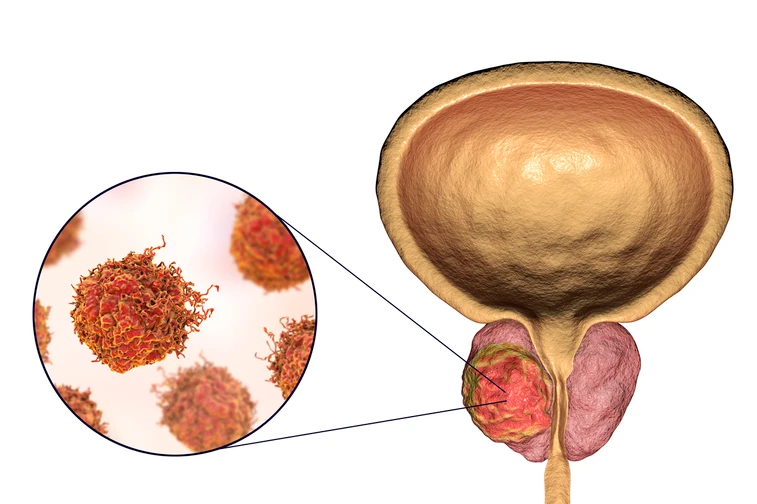
มะเร็งต่อมลูกหมาก (Prostate cancer)
มะเร็งต่อมลูกหมาก คือ มะเร็งที่พบได้บ่อยในผู้ชาย แต่เป็นโรคที่มีการพัฒนาของโรคช้า เมื่อได้รับการวินิจฉัยแล้วอาจไม่จำเป็นต้องทำการรักษาทันที หากตรวจพบโรคมะเร็งในระยะแรกและไม่มีอาการใดๆ สามารถใช้การเฝ้าระวังโรคได้ เมื่อต่อมลูกหมากโตขึ้นจนก่อให้เกิดอาการ ผู้ป่วยจะมีอาการปวดปัสสาวะบ่อย ปัสสาวะขัด ปัสสาวะออกยาก และรู้สึกปัสสาวะไม่สุด สำหรับการรักษาโรคมะเร็งต่อมลูกหมาก ได้แก่ การผ่าตัดต่อมลูกหมากออกการฉายรังสี และการใช้ฮอร์โมนบำบัด
ตรวจมะเร็งสำหรับผู้ชายวันนี้ ที่คลินิกหรือรพ. ใกล้บ้านคุณ เริ่มต้นที่ 534 บาท ลดสูงสุด 80%
จองผ่าน HD ประหยัดกว่า / จ่ายทีหลังได้ / ผ่อน 0% ได้ / พร้อมแอดมินคอยตอบทุกคำถาม!

บทนำมะเร็งต่อมลูกหมาก
มะเร็งต่อมลูกหมากเป็นมะเร็งที่พบบ่อยในผู้ชาย จากข้อมูลของประเทศสหราชอาณาจักรพบผู้ป่วยรายใหม่ที่ได้รับการวินิจฉัยมากกว่า 40,000 รายต่อปี สำหรับในประเทศไทยข้อมูลปี 2548 พบอัตราการเกิดโรคมะเร็งต่อมลูกหมาก 6.4 ราย ต่อประชากร 100,000 ราย
มะเร็งต่อมลูกหมากมีการพัฒนาของโรคช้า ดังนั้นในช่วงแรกจึงอาจไม่มีอาการเป็นเวลาหลายปี
อาการของผู้ป่วยมักเกิดขึ้นเมื่อต่อมลูกหมากโตขึ้นจนส่งผลกระทบต่อท่อปัสสาวะ (urethra; ซึ่งเป็นท่อที่ขนส่งน้ำปัสสาวะจากcystitis กระเพาะปัสสาวะไปยังอวัยวะเพศชาย)
เมื่อต่อมลูกหมากโตขึ้นจนส่งผลกระทบต่อท่อปัสสาวะ คุณอาจมีอาการปวดปัสสาวะบ่อย, ปัสสาวะขัด ปัสสาวะออกยาก และรู้สึกปัสสาวะไม่สุด
เมื่อมีอาการเกิดขึ้นแล้วคุณไม่ควรเพิกเฉยต่ออาการนั้น แม้ว่าอาการที่เกิดขึ้นจะไม่ได้หมายความว่าคุณจะเป็นมะเร็งต่อมลูกหมากก็ตาม โดยส่วนใหญ่แล้วมักเป็นอาการที่เกิดจากสาเหตุอื่น เช่น ภาวะต่อมลูกหมากโต (benign prostatic hyperplasia (BPH) หรือ prostate enlargement)
ต่อมลูกหมากคืออะไร?
ต่อมลูกหมากคือต่อมขนาดเล็กที่อยู่ในอุ้งเชิงกรานเฉพาะเพศชาย โดยอวัยวะนี้จะตั้งอยู่ระหว่างอวัยวะเพศชายและกระเพาะปัสสาวะและท่อปัสสาวะ
ตรวจมะเร็งสำหรับผู้ชายวันนี้ ที่คลินิกหรือรพ. ใกล้บ้านคุณ เริ่มต้นที่ 534 บาท ลดสูงสุด 80%
จองผ่าน HD ประหยัดกว่า / จ่ายทีหลังได้ / ผ่อน 0% ได้ / พร้อมแอดมินคอยตอบทุกคำถาม!

หน้าที่หลักของต่อมลูกหมากคือการสร้างน้ำสำหรับหล่อเลี้ยงและลำเลียงตัวอสุจิที่ผลิตจากอัณฑะ
ทำไมจึงเป็นโรคมะเร็งต่อมลูกหมาก?
สาเหตุของการเกิดโรคมะเร็งต่อมลูกหมากนั้นยังไม่ทราบแน่ชัด แต่มีปัจจัยเสี่ยงหลายประการที่จะเพิ่มโอกาสในการเป็นโรคนี้
โอกาสในการเป็นโรคมะเร็งต่อมลูกหมากจะเพิ่มขึ้นเมื่อคุณอายุมากขึ้น โดยส่วนใหญ่แล้วจะพบผู้ป่วยมะเร็งต่อมลูกหมากเมื่ออายุ 50 ปีขึ้นไป
มะเร็งต่อมลูกหมากพบบ่อยในชายชาวแอฟริกา-แคริบเบียน และแอฟริกา และพบได้น้อยในชายชาวเอเชีย (เหตุผลยังไม่ทราบว่าเพราะอะไร)
ผู้ชายที่มีญาติผู้ชายลำดับชั้นติดกัน (เช่นพ่อ หรือพี่ชายน้องชาย) เป็นโรคมะเร็งต่อมลูกหมาก จะมีความเสี่ยงต่อการเป็นโรคนี้เพิ่มขึ้นเล็กน้อย
การตรวจเพื่อวินิจฉัยมะเร็งต่อมลูกหมาก
ในการตรวจเพื่อวินิจฉัยมะเร็งต่อมลูกหมากไม่สามารถใช้การตรวจเพียงรายการเดียวได้ แต่ทุกการตรวจ/การทดสอบใช้เพื่อช่วยวินิจฉัยโรคมะเร็งต่อมลูกหมากซึ่งแต่ละวิธีมีประโยชน์และความเสี่ยงต่างๆ กัน ดังนั้นคุณควรปรึกษาแพทย์ก่อนเข้ารับการตรวจ
หมดปัญหาเหงื่อออกมากที่มืออย่างถาวร รักษาแล้วมือแห้ง ชีวิตง่ายขึ้น!
จองผ่าน HD ประหยัดกว่า / เบิกประกันได้ / ผ่อน 0% ได้ / ปรึกษาหมอก่อนผ่าตัดได้ไม่จำกัดครั้ง

การตรวจที่นิยมตรวจมากสุดสำหรับมะเร็งต่อมลูกหมากคือการตรวจเลือด, การตรวจต่อมลูกหมากโดยแพทย์ ซึ่งจะทำการตรวจผ่านทางทวารหนัก (digital rectal examination; DRE) และการตรวจชิ้นเนื้อตัวอย่าง (biopsy)
การตรวจเลือดเพื่อหาสาร prostate-specific antigen (PSA อ่านว่า พี เอส เอ) เป็นการตรวจเพื่อวัดปริมาณสาร PSA ที่อยู่ในเลือด ซึ่งอาจช่วยให้ตรวจเจอโรคมะเร็งต่อมลูกหมากตั้งแต่ระยะแรกของโรค โดยปกติแล้วไม่แนะนำให้ผู้ชายตรวจค่า PSA เพื่อคัดกรองมะเร็งต่อมลูกหมากเป็นประจำ เนื่องจากผลการตรวจอาจไม่น่าเชื่อถือ
สาเหตุที่ผลไม่น่าเชื่อถือเพราะสาร PSA ไม่ได้สูงขึ้นจากโรคมะเร็งต่อมลูกหมากเท่านั้น แต่สาร PSA สามารถสูงขึ้นจากภาวะอื่นได้ด้วย ได้แก่ ต่อมลูกหมากโตที่ไม่ใช่มะเร็ง, การติดเชื้อในทางเดินปัสสาวะ หรือการอักเสบของตอบลูกหมาก ดังนั้นเมื่อตรวจพบสาร PSA สูง ก็ยังไม่สามารถบอกแพทย์ผู้สั่งตรวจได้ว่าผู้ชายรายนั้นเป็นโรคมะเร็งต่อมลูกหมากหรือไม่ ดังนั้นค่า PSA ที่สูงขึ้นอาจทำให้เกิดการตรวจและการรักษาที่ไม่จำเป็น
อย่างไรก็ตามคุณสามารถขอรับการตรวจโรคมะเร็งต่อมลูกหมากได้เมื่อคุณได้รับทราบประโยชน์และความเสี่ยงที่จะเกิดขึ้นจากการตรวจแล้ว
จะรักษามะเร็งต่อมลูกหมากได้อย่างไร?
สำหรับผู้ชายที่เป็นโรคมะเร็งต่อมลูกหมากหลายราย อาจไม่จำเป็นต้องทำการรักษาทันที
ถ้าโรคมะเร็งอยู่ในระยะแรกและไม่ก่อให้เกิดอาการใด อาจใช้หลักการเฝ้าระวังโรค (watchful waiting หรือ active surveillance) ซึ่งแพทย์จะทำการติดตามสภาวะของโรคมะเร็งที่ผู้ป่วยเป็นอย่างใกล้ชิด
ผู้ป่วยมะเร็งต่อมลูกหมากบางรายสามารถรักษาให้หายขาดได้ หากได้รับการรักษาตั้งแต่ระยะเริ่มแรกของโรค โดยการรักษา ได้แก่ การผ่าตัดต่อมลูกหมากออก, การฉายรังสี (radiotherapy) และการใช้ฮอร์โมนบำบัด (hormone therapy)
ในขณะที่ผู้ป่วยบางรายอาจได้รับการวินิจฉัยมะเร็งต่อมลูกหมากเมื่อโรคดำเนินเข้าสู่ระยะท้ายที่มีการแพร่กระจายของมะเร็งแล้ว ถ้ามะเร็งแพร่กระจายไปยังส่วนอื่นๆ ของร่างกาย โดยทั่วไปคือกระดูก จะไม่สามารถรักษาให้หายขาดได้ และการรักษาจะมุ่งเน้นในการยืดระยะเวลาการมีชีวิตและบรรเทาอาการให้กับผู้ป่วย
ในการรักษาทุกวิธีมีความเสี่ยงที่จะเกิดผลข้างเคียงทั้งสิ้น ได้แก่ ภาวะหย่อนสมรรถภาพทางเพศ (erectile dysfunction) และกลั้นปัสสาวะไม่อยู่ (urinary incontinence) จากเหตุผลดังกล่าวนี้ผู้ชายหลายคนที่เป็นมะเร็งต่อมลูกหมากจึงเลือกที่จะชะลอการรักษาออกไปจนกว่าจะมีความเสี่ยงของการแพร่กระจายของมะเร็งเกิดขึ้น
การรักษาใหม่ๆ เช่น การรักษาด้วยอัลตราซาวด์ที่สามารถโฟกัสเป็นจุด (high-intensity focused ultrasound (HIFU)) หรือ การรักษาด้วยความเย็นจัด (cryotherapy) โดยมีเป้าหมายเพื่อลดการเกิดผลข้างเคียง ในบางโรงพยาบาลอาจแนะนำการรักษาดังกล่าวนี้เป็นทางเลือกแทนการผ่าตัด, การฉายรังสี หรือการใช้ฮอร์โมนบำบัด อย่างไรก็ตามประสิทธิภาพของการรักษาระยะยาวของวิธีการรักษาดังกล่าวยังไม่ทราบแน่ชัด
การใช้ชีวิตกับโรคมะเร็งต่อมลูกหมาก
เนื่องจากโรคมะเร็งต่อมลูกหมากมักมีการดำเนินไปของโรคช้ามาก คุณจึงสามารถมีชีวิตได้นานเป็นสิบปีโดยไม่มีอาการหรือไม่ต้องการรักษา
แต่กระนั้นโรคก็ยังส่งผลกระทบต่อชีวิตของคุณ เช่นเดียวกับที่ก่อให้เกิดอาการทางกาย เช่น หย่อนสมรรถภาพทางเพศ และ กลั้นปัสสาวะไม่อยู่ การได้รับการวินิจฉัยเป็นโรคมะเร็งต่อมลูกหมากสามารถทำให้รู้สึกวิตกกังวล หรือซึมเศร้าได้
คุณอาจพบประโยชน์จากการพูดคุยเกี่ยวกับโรคที่คุณกำลังเป็นกับครอบครัว เพื่อน แพทย์ที่ดูแลคุณ รวมถึงผู้ชายคนอื่นที่เป็นโรคมะเร็งต่อมลูกหมากเหมือนกับคุณ
อาการของโรคมะเร็งต่อมลูกหมาก
มะเร็งต่อมลูกหมากมักไม่ก่อให้เกิดอาการใดๆ ในระยะแรกจนกระทั่งมะเร็งโตขึ้นจนกดเบียดท่อปัสสาวะ (urethra)
ซึ่งจะทำให้เกิดปัญหาเกี่ยวกับการปัสสาวะ ทำให้ผู้ป่วยมีอาการดังนี้:
- ปวดปัสสาวะบ่อยครั้ง โดยเฉพาะช่วงกลางคืน
- กลั้นปัสสาวะไม่อยู่
- ปัสสาวะลำบาก ปัสสาวะติดขัด
- ต้องออกเร่งเบ่ง หรือรอนานกว่ากว่าจะปัสสาวะออกมาได้
- ปัสสาวะแผ่วเบาลง ไม่พุ่งเป็นลำ
- รู้สึกปัสสาวะไม่สุด
ผู้ชายหลายคนจะมีการโตของต่อมลูกหมากเนื่องจากอายุมากขึ้นซึ่งก็คือ ภาวะต่อมลูกหมากโตที่ไม่ใช่มะเร็ง (benign prostatic hyperplasia)
อาการที่อาจหมายถึงมะเร็งมีการแพร่กระจายแล้ว คือ ปวดกระดูก ปวดหลัง เบื่ออาหาร ปวดที่อัณฑะ และน้ำหนักลดโดยไม่ทราบสาเหตุ
สาเหตุของโรคมะเร็งต่อมลูกหมาก
ยังไม่ทราบแน่ชัดว่าอะไรคือสาเหตุของการเป็นโรคมะเร็งต่อมลูกหมาก แต่ทราบว่ามีปัจจัยอย่างประการที่จะเพิ่มความเสี่ยงของการเป็นโรคนี้
ปัจจัยเสี่ยงเหล่านั้น ได้แก่:
- อายุ-ความเสี่ยงจะเพิ่มขึ้นเมื่ออายุมากขึ้น โดยผู้ป่วยส่วนใหญ่ได้รับการวินิจฉัยเมื่ออายุมากกว่า 50 ปีขึ้นไป
- เชื้อชาติ-พบมะเร็งต่อมลูกหมากมากในผู้ชายชาวแอฟริกา-แคริบเบียน และแอฟริกา มากกว่าผู้ชายชาวเอเชีย
- ประวัติครอบครัว-หากมีพี่ชายน้องชาย หรือพ่อ เป็นโรคมะเร็งต่อมลูกหมากตอนอายุน้อยกว่า 60 ปี จะทำให้ตัวคุณเองมีความเสี่ยงต่อการเป็นมะเร็งต่อมลูกหมากเพิ่มขึ้น และข้อมูลจากงานวิจัยยังพบว่าญาติผู้หญิงใกล้ชิดคุณที่เป็นมะเร็งเต้านมอาจเพิ่มความเสี่ยงของคุณที่จะเป็นมะเร็งต่อมลูกหมากด้วย
- ความอ้วน-ข้อมูลจากงานวิจัยเร็วๆ นี้ สนับสนุนว่าอาจพบความสัมพันธ์ระหว่างความอ้วนและการเป็นมะเร็งต่อมลูกหมาก
- การออกกำลังกาย-ผู้ชายที่ออกกำลังกายเป็นประจำจะมีความเสี่ยงในการเป็นมะเร็งต่อมลูกหมากต่ำกว่าผู้ที่ไม่ได้ออกกำลังกาย
- อาการที่รับประทาน-งานวิจัยกำลังศึกษาความสัมพันธ์ของอาหารที่รับประทานกับการเกิดโรคมะเร็งต่อมลูกหมาก ซึ่งมีหลักฐานที่พบว่าการรับประทานอาหารที่มีแคลเซียมสูงมีความสัมพันธ์กับความเสี่ยงในการเป็นมะเร็งต่อมลูกหมากเพิ่มขึ้น
นอกจากนี้มีข้อมูลจากงานวิจัยที่พบว่าอัตราการเกิดมะเร็งต่อมลูกหมากจะลดลงในผู้ชายที่รับประทานอาหารที่มีสารอาหารบางชนิด ได้แก่ ไลโคปีน (lycopene) ซึ่งพบในมะเขือเทศที่ผ่านกระบวนการปรุงอาหารแล้ว รวมถึงสาร ซีลีเนียม (selenium) ที่พบในถั่วบราซิล (brazil nuts) อย่างไรก็ตามยังจำเป็นต้องทำการศึกษาเพิ่มเติมต่อไป
การวินิจฉัยมะเร็งต่อมลูกหมาก
ถ้าคุณมีอาการที่อาจมีสาเหตุมาจากโรคมะเร็งต่อมลูกหมาก คุณควรเข้าพบแพทย์เพื่อรับการตรวจ
ในการตรวจเพื่อวินิจฉัยมะเร็งต่อมลูกหมากนั้นมีหลายวิธี ดังนั้นคุณจะต้องปรึกษาแพทย์เกี่ยวกับข้อดีและข้อเสียของวิธีตรวจแต่ละวิธีก่อนเพื่อป้องกันไม่ให้คุณมีความกังวลโดยไม่จำเป็น
แพทย์จะขอให้คุณตรวจดังนี้:
- ตรวจปัสสาวะเพื่อตรวจดูการติดเชื้อ
- ตรวจเลือดเพื่อหาสารบ่งชี้มะเร็ง PSA (prostate-specific antigen)
- ตรวจทางทวารหนักเพื่อคลำหาก้อนมะเร็ง (digital rectal examination)
การตรวจหาสารบ่งชี้มะเร็ง PSA (PSA testing)
สาร PSA เป็นโปรตีนที่ผลิตจากต่อมลูกหมาก ผู้ชายทุกคนจะมีปริมาณสาร PSA เล็กน้อยในเลือด และจะเพิ่มขึ้นตามอายุที่เพิ่มขึ้น
มะเร็งต่อมลูกหมากสามารถเพิ่มการผลิตสาร PSA ได้ ดังนั้นหากผลการตรวจ PSA test พบว่ามีระดับ PSA ในเลือดสูงขึ้น อาจเป็นสัญญาณของมะเร็งต่อมลูกหมากระยะแรกได้
อย่างไรก็ตาม การตรวจสาร PSA ไม่จำเพาะกับมะเร็งต่อมลูกหมากเพียงอย่างเดียว ผู้ชายที่เป็นมะเร็งต่อมลูกหมากส่วนมากจะไม่มีการเพิ่มขึ้นของระดับ PSA และมากกว่า 65% ของผู้ที่มีระดับ PSA สูงขึ้นก็ไม่ได้เป็นโรคมะเร็ง เพราะ PSA สามารถสูงขึ้นได้เมื่อคนเหล่านั้นอายุมากนั้น
ตรวจทางทวารหนัก (digital rectal examination; DRE)
ขั้นตอนถัดไปในการวินิจฉัยคือการตรวจทางทวารหนัก หรือ DRE ซึ่งต้องทำโดยแพทย์
ระหว่างการตรวจแพทย์จะสวมถุงมือและใส่สารหล่อลื่นก่อนสอดนิ้วมือเข้าไปทางทวารหนัก เนื่องจากต่อมลูกหมากอยู่ติดกับทวารหนัก แพทย์จึงสามารถคลำสัมผัสหาความผิดปกติของต่อมลูกหมากได้ การตรวจนี้จะรู้สึกไม่สบายตัวเล็กน้อย แต่จะไม่รู้สึกเจ็บ
ในผู้ที่เป็นมะเร็งต่อมลูกหมากระหว่างการตรวจแพทย์อาจพบว่าต่อมลูกหมากแข็งเป็นก้อนและมีลักษณะตะปุ่มตะป่ำ อย่างไรก็ตามผู้ป่วยมะเร็งต่อมลูกหมากส่วนใหญ่จะไม่พบการเปลี่ยนแปลงของต่อม และการตรวจทางทวารหนักนี้อาจไม่สามารถตรวจเจอมะเร็งได้
การตรวจทางทวารหนักนี้มีประโยชน์ในการแยกโรคกับภาวะต่อมลูกหมากโตที่ไม่ใช่มะเร็ง ซึ่งต่อมจะมีลักษณะแน่นและเรียบ
การตรวจชิ้นเนื้อ (biopsy)
แพทย์จะประเมินความเสี่ยงในการเป็นมะเร็งต่อมลูกหมากจากจำนวนปัจจัยเสี่ยงที่คุณมี รวมถึงระดับ PSA ในเลือด, ผลการตรวจทางทวารหนัก (DRE), อายุ, ประวัติครอบครัว และเชื้อชาติของคุณ ถ้าคุณมีความเสี่ยง คุณจะได้รับการส่งต่อไปรับคำปรึกษาเพื่อทำการตรวจเพิ่มเติม
เทคนิคที่นิยมใช้คือการตัดชิ้นเนื้อระหว่างการตรวจอัลตราซาวด์ต่อมลูกหมากทางทวารหนัก (transrectal ultrasound-guided biopsy (TRUS)) และยังสามารถตัดชิ้นเนื้อตัวอย่างผ่านทางผิวหนังด้านหลังอัณฑะได้ด้วย
ระหว่างการตัดชิ้นเนื้อไปตรวจ แพทย์จะใช้หัวตรวจอัลตราซาวด์ใส่เข้าไปทางทวารหนัก (เป็นเครื่องที่มีการใช้คลื่นเสียงเพื่อสร้างเป็นภาพของเนื้อเยื่อภายในร่างกาย) ซึ่งการใช้หัวตรวจอัลตราซาวด์จะช่วยนำทางเข็มที่จะเจาะผ่านผนังทวารหนักเข้าไปเก็บเนื้อเยื่อจากต่อมลูกหมาก
กระบวนการตรวจนี้จะทำให้รู้สึกไม่สบายตัวและบางครั้งอาจมีอาการเจ็บ ดังนั้นคุณจึงอาจได้รับยาชาเฉพาะที่เพื่อลดอาการปวดหรือความรู้สึกไม่สบายตัวใดๆ ขณะทำการตรวจ การตรวจด้วยวิธีนี้อาจมีภาวะแทรกซ้อนเกิดขึ้นได้ ได้แก่ มีเลือดออก และมีการติดเชื้อ
แม้ว่าการตรวจนี้จะมีความน่าเชื่อถือมากกว่าการตรวจระดับ PSA ในเลือด แต่ก็อาจมี 1 ใน 5 รายที่ตรวจไม่พบมะเร็งได้ เพราะไม่ทราบตำแหน่งของมะเร็งที่แน่ชัดขณะทำการตรวจ แพทย์สามารถมองเห็นต่อมลูกหมากได้ขณะสแกนอัลตราซาวด์ แต่มองไม่เห็นก้อนเนื้องอกที่อาจมีอยู่ได้
คุณอาจจำเป็นต้องทำการตัดชิ้นเนื้อไปตรวจอีกครั้งหากยังมีอาการอยู่ หรือระดับ PSA ในเลือดยังสูงต่อเนื่อง แพทย์อาจให้คุณสแกนต่อมลูกหมากด้วยคลื่นแม่เหล็กไฟฟ้า หรือ เอ็มอาร์ไอ (MRI) ก่อนทำการตัดชิ้นเนื้อไปตรวจในครั้งถัดไป
ในการตัดชิ้นเนื้อไปตรวจ สามารตรวจเจอมะเร็งชนิดความเสี่ยงต่ำซึ่งไม่จำเป็นต้องได้รับการรักษา แต่อาจทำให้คุณรู้สึกวิตกกังวลได้ ผู้ชายหลายๆ รายมักเลือกที่จะผ่าตัดหรือรับการฉายรังสีรักษาซึ่งอาจไม่เป็นประโยชน์ต่อพวกเขา แต่เป็นสาเหตุของการเกิดผลข้างเคียง เช่น กลั้นปัสสาวะไม่อยู่ และหย่อนสมรรถภาพทางเพศ
เนื้อเยื่อตัวอย่างที่ได้จากการตัดชิ้นเนื้อจะนำไปตรวจในห้องปฏิบัติการ ถ้าพบเซลล์มะเร็งในตัวอย่างเนื้อเยื่อนั้น จะได้รับการศึกษาต่อว่าเซลล์มะเร็งมีการแพร่กระจายเร็วมากน้อยเพียงใด ทำให้ทราบถึงระยะของโรคมะเร็งและเกรดของมะเร็ง ซึ่งแพทย์จะใช้เป็นข้อมูลเพื่อตัดสินใจเลือกทางเลือกในการรักษาที่มีความเหมาะสมที่สุด
การตรวจเพิ่มเติม
หากพบโอกาสที่มะเร็งจะแพร่กระจายจากต่อมลูกหมากไปยังส่วนอื่นๆ ของร่างกาย คุณอาจได้รับคำแนะนำให้รับการตรวจอื่นๆ เพิ่มเติม
การตรวจเพิ่มเติมอื่นๆ ได้แก่:
- การสแกนภาพด้วยคลื่นแม่เหล็กไฟฟ้า (MRI; เอ็มอาร์ไอ) หรือการสแกนภาพด้วยเครื่องเอกซเรย์คอมพิวเตอร์ (CT scan; ซีทีสแกน)-ซึ่งการสแกนทั้ง 2 วิธีนี้จะช่วยให้เห็นภาพของเนื้อเยื่อภายในร่างกายอย่างละเอียด
- การตรวจสแกนกระดูก (isotope bone scan)-เป็นการตรวจเพื่อบอกว่ามะเร็งมีการแพร่กระจายไปกระดูกหรือไม่ ซึ่งจะมีการฉีดสารทึบรังสีเข้าสู่หลอดเลือดดำ โดยสารนี้จะไปสะสมที่กระดูกที่มีความผิดปกติ ทำให้มองเห็นเป็นสีขึ้นมา
การตรวจ (testing)
การตรวจคัดกรองสาร PSA (PSA screening)
การแนะนำให้ตรวจคัดกรองระดับสาร PSA ในผู้ชายทุกคนยังเป็นเรื่องที่ถกเถียงกันอยู่ ซึ่งมีสาเหตุหลายประการ คือ:
- การตรวจระดับ PSA ในเลือด ยังไม่ให้ผลที่น่าเชื่อถือ ซึ่งอาจให้ผลสนับสนุนว่าเป็นมะเร็งต่อมลูกหมาก ทั้งที่ไม่ได้เป็น (ผลบวกลวง) ซึ่งหมายความว่าจะทำให้ผู้ชายจำนวนมากต้องได้รับการตัดชิ้นเนื้อไปตรวจ สร้างความเจ็บปวดให้กับผู้คนเหล่านั้นโดยไม่จำเป็น นอกจากนี้ผู้ชายที่เป็นมะเร็งต่อมลูกหมากมากถึง 15% มีระดับ PSA ในเลือดปกติ (ผลลบลวง) ดังนั้นจึงทำให้ผู้ป่วยมะเร็งต่อมลูกหมากอีกหลายรายที่ตรวจไม่เจอทั้งที่เป็นมะเร็ง
- ผลการตรวจ PSA อาจพบว่าเป็นมะเร็งชนิดรุนแรงที่จำเป็นต้องได้รับการรักษา หรือพบว่าเป็นมะเร็งชนิดมีการพัฒนาของโรคช้าซึ่งไม่เคยก่อให้เกิดอาการหรือทำให้ชีวิตสั้นลง ทำให้ผู้ชายบางรายตัดสินใจเกี่ยวกับการรักษาได้ลำบาก
- การรักษามะเร็งต่อมลูกหมากในระยะแรกอาจเป็นประโยชน์ในผู้ป่วยบางราย แต่การรักษานั้นย่อมก่อให้เกิดผลข้างเคียง บางครั้งเป็นผลข้างเคียงที่ซีเรียส ทำให้ผู้ป่วยอาจพิจารณาชะลอการรักษาออกไปก่อนจนกว่าจะมีความจำเป็นจริงๆ
- แม้ว่าการตรวจคัดกรองจะช่วยลดโอกาสเสียชีวิตจากมะเร็งต่อมลูกหมาก แต่ในทางกลับกันก็ทำให้ผู้ป่วยจำนวนมากได้รับการรักษาโดยไม่จำเป็น
ดังนั้นจึงยังจำเป็นต้องทำการศึกษาเพิ่มเติมเพื่อประเมินว่าการตรวจคัดกรองจะก่อให้เกิดประโยชน์มากกว่าอันตรายที่เกิดขึ้น
ข้อมูลจากการศึกษาในยุโรป 1 การศึกษาพบว่าการเสียชีวิตจากมะเร็งต่อมลูกหมากสามารถลดลงได้ถึง 20% หากได้รับการตรวจคัดกรอง แต่ก็จำเป็นต้องชั่งน้ำหนักระหว่างความเสี่ยงที่จะเกิดขึ้นคือ:
- ได้รับการวินิจฉัยมากเกินไป (overdiagnosis)-คือมีคนที่ได้รับการวินิจฉัยมะเร็งทั้งที่ไม่เคยมีอาการใดๆ หรือไม่เสียชีวิตจากมะเร็งตลอดช่วงอายุขัยของคนๆ นั้น
- ได้รับการรักษามากเกินไป (overtreatment)-คือมีคนที่ได้รับการรักษาโดยไม่จำเป็น ทั้งที่เป็นเนื้องอกที่มีแนวโน้มต่ำในการก่อให้เกิดอันตรายต่อร่างกาย
เพื่อลดการเสียชีวิตจากมะเร็งต่อมลูกหมาก 1 คน จะต้องมีผู้ชายที่ได้รับการวินิจฉัยมะเร็งต่อมลูกหมากมากถึง 27 คน และการศึกษาขนาดใหญ่เร็วๆ นี้ในอเมริกาพบว่า จำนวนผู้ที่เสียชีวิตไม่ได้ลดลงแต่อย่างไร
การพัฒนาวิธีการตรวจ
เนื่องจากมีสาเหตุหลายสาเหตุที่ทำให้ค่า PSA ในเลือดสูงได้ ดังนั้นนักวิจัยจึงพยายามคิดค้นวิธีที่ทำให้การตรวจ PSA มีความแม่นยำมากขึ้น ได้แก่ การดูว่าระดับ PSA ในเลือดมีการเปลี่ยนแปลงไปอย่างไรเมื่อเวลาเปลี่ยนแปลง และการเปรียบเทียบระดับ PSA กับขนาดของต่อมลูกหมาก
นักวิจัยยังมองว่าการสแกนภาพถ่ายรังสีแบบใหม่ เช่น การสแกนภาพถ่ายด้วยคลื่นแม่เหล็กไฟฟ้า (MRI), การตรวจเลือดและการตรวจปัสสาวะอื่นๆ จะช่วยในการตัดสินใจว่าผู้ที่มีระดับ PSA สูงรายนั้นจำเป็นต้องตัดชิ้นเนื้อไปตรวจหรือไม่
หากผลการตรวจพบว่าระดับสาร PSA ในเลือดของคุณสูงผิดปกติ คุณจะได้รับคำแนะนำให้ทำการตรวจอื่นๆ เพิ่มเติม
ฉันควรตรวจ PSA ในเลือดหรือไม่?
เนื่องจากผลที่ได้จากการตรวจ PSA ในเลือดนั้นไม่น่าเชื่อถืออย่างที่แพทย์ต้องการ จึงจำเป็นต้องทำการตรวจอื่นๆ เพิ่มเติมเพื่อวินิจฉัยมะเร็งต่อมลูกหมาก
การตรวจเฉพาะ PSA เพียงอย่างเดียวไม่สามารถบ่งบอกได้ว่าคุณเป็นมะเร็งต่อมลูกหมากหรือไม่ และการเปลี่ยนแปลงของระดับ PSA เพียงอย่างเดียว ก็ไม่ใช่เหตุผลที่ดีที่จะเริ่มการรักษา
หากคุณกำลังคิดว่าจะขอรับการตรวจ PSA สิ่งสำคัญที่สุดคือคุณต้องปรึกษาแพทย์ก่อนว่าการตรวจนี้มีความเหมาะสมกับคุณหรือไม่ และต้องเข้าใจด้วยว่าผลการตรวจที่จะออกมานั้นหมายความว่าอย่างไรได้บ้าง
การรักษามะเร็งต่อมลูกหมาก
ระยะของมะเร็งต่อมลูกหมาก
แพทย์จะพิจารณาผลการตรวจต่อมลูกหมาก, ผลการตรวจชิ้นเนื้อตัวอย่าง และผลที่ได้จากการสแกนต่อมลูกหมากเพื่อระบุระยะของโรคมะเร็งให้กับคุณ (บ่งชี้ว่ามะเร็งมีการแพร่กระจายไปมากน้อยเพียงใด) โดยระยะของโรคมะเร็งจะเป็นตัวกำหนดชนิดของการรักษาที่จำเป็นต้องได้รับ
ระบบในการแบ่งระยะมะเร็งต่อมลูกหมากที่นิยมใช้มากสุด คือ:
- ระยะที่ 1-มะเร็งมีขนาดเล็กมากและอยู่เฉพาะภายในต่อมลูกหมาก
- ระยะที่ 2-มะเร็งยังคงอยู่ภายในต่อมลูกหมาก แต่มีขนาดใหญ่ขึ้น
- ระยะที่ 3-มะเร็งแพร่กระจายออกจากต่อมลูกหมาก และอาจเติบโตอยู่บนท่อขนส่งน้ำอสุจิ
- ระยะที่ 4-มะเร็งแพร่กระจายไปยังต่อมน้ำเหลือง หรือส่วนอื่นๆ ของร่างกาย ได้แก่ กระเพาะปัสสาวะ, ทวารหนัก หรือกระดูก พบว่าประมาณ 20-30% ของผู้ป่วยมะเร็งต่อมลูกหมากได้รับการวินิจฉัยในระยะนี้
หากได้รับการวินิจฉัยมะเร็งต่อมลูกหมากตั้งแต่ระยะแรก โอกาสที่จะมีชีวิตรอดโดยทั่วไปอยู่ในระดับดี ประมาณ 90% ของผู้ป่วยที่ได้รับการวินิจฉัยในระยะ 1 หรือ 2 จะมีชีวิตได้อีกอย่างน้อย 5 ปี และ 65-90% จะมีชีวิตได้อีกอย่างน้อย 10 ปี
ถ้าคุณได้รับการวินิจฉัยมะเร็งต่อมลูกหมากในระยะที่ 3 คุณจะมีโอกาส 70-80% ที่จะมีชีวิตได้อีกอย่างน้อย 5 ปี
อย่างไรก็ตาม ถ้าคุณได้รับการวินิจฉัยเมื่อมะเร็งต่อมลูกหมากเข้าสู่ระยะที่ 4 แล้ว จะมีโอกาสในการมีชีวิตได้อีกอย่างน้อย 5 ปีเพียง 30% เท่านั้น
การเฝ้าระวังเชิงรับ (Watchful waiting)
การเฝ้าระวังเชิงรับมักแนะนำในผู้สูงอายุ เมื่อไม่น่าเป็นไปได้ที่มะเร็งจะส่งผลต่ออายุขับตามปกติของผู้ป่วย
ถ้าคุณเป็นมะเร็งในระยะเริ่มแรกและไม่มีอาการใดๆ คุณอาจตัดสินใจที่จะชะลอการรักษาออกไปเพื่อสังเกตอาการ หากมีอาการของมะเร็งเกิดขึ้น คุณมักจะได้รับยาแก้ปวด และการรักษาด้วยฮอร์โมนบำบัด เพื่อควบคุมโรคมะเร็งต่อมลูกหมาก
การเฝ้าระวังเชิงรับอาจแนะนำให้ผู้ที่มีความเสี่ยงสูงถ้า:
- สภาวะสุขภาพโดยรวมของคุณไม่สามารถรับการรักษาด้วยวิธีใดๆ ได้
- พิจารณาแล้วว่าคุณอาจเสียชีวิตจากโรคมะเร็งมากกว่าการเสียชีวิตตามอายุขัยปกติ
ดังนั้นในกรณีนี้ คุณอาจเริ่มการรักษาด้วยฮอร์โมนบำบัดเมื่อมีอาการที่เกิดจากมะเร็งต่อมลูกหมากเกิดขึ้น
การเฝ้าระวังเชิงรุก (Active surveillance)
การเฝ้าระวังเชิงรุกมีเป้าหมายเพื่อหลีกเลี่ยงการรักษามะเร็งชนิดอันตรายน้อยโดยไม่จำเป็น แต่เมื่อมีความจำเป็นต้องรักษาก็สามารถให้การรักษาได้ทันที
เมื่อผู้ป่วยได้รับการวินิจฉัยมะเร็งต่อมลูกหมาก พบว่าประมาณครึ่งหนึ่ง จนถึง 2 ใน 3 ของผู้ป่วยจะเป็นมะเร็งต่อมลูกหมากชนิดความเสี่ยงต่ำซึ่งไม่จำเป็นต้องได้รับการรักษา การเฝ้าระวังจึงเป็นวิธีการที่ปลอดภัยซึ่งจะมีช่วงเวลาในการเฝ้าสังเกตอาการมากพอที่จะได้ข้อมูลของโรคมากขึ้นว่าเมื่อเวลาเปลี่ยนไปโรคมะเร็งมีการดำเนินไปอย่างไรบ้าง
ระหว่างการเฝ้าระวังเชิงรุกแพทย์จะนัดหมายคุณมาตรวจระดับสาร PSA ในเลือดเป็นประจำ และมักมีการตรวจชิ้นเนื้อหลายครั้งเพื่อให้มั่นใจว่าโรคมะเร็งยังคงดำเนินอยู่ในระยะแรกอยู่ ในบางกรณีแพทย์จะพิจารณาให้คุณตรวจสแกนด้วยเครื่องเอ็มอาร์ไอ (MRI) หากผลการตรวจพบว่ามะเร็งมีการเปลี่ยนแปลงหรือมีการดำเนินของโรคที่รุนแรงมากขึ้น คุณจะต้องตัดสินใจเกี่ยวกับการรักษาในลำดับต่อไป
ประมาณ 1 ใน 3 ของผู้ชายที่ได้รับการเฝ้าระวังโรคจะได้รับการชะลอการรักษาออกไป ซึ่งไม่ได้หมายความว่าเป็นการตัดสินใจที่ผิด โดยมีหลักฐานที่ดีซึ่งสนับสนุนว่าการเฝ้าระวังโรคเชิงรุกมีความปลอดภัยโดยเฉลี่ยมากกว่า 6 ปี โดยผู้ป่วยที่ได้รับการเฝ้าระวังเชิงรุกจะชะลอการเกิดผลข้างเคียงจากการรักษาออกไป และเมื่อจำเป็นต้องได้รับการรักษาจะได้รับการประเมินให้มั่นใจอีกครั้งว่าจำเป็นต้องได้รับการรักษาจริงๆ
การผ่าตัดต่อมลูกหมากออกทั้งหมด (Radical prostatectomy)
การผ่าตัดเอาต่อมลูกหมากออกทั้งหมดเป็นทางเลือกในการรักษาเพื่อหวังผลให้มะเร็งหายขาด โดยจะใช้กับมะเร็งต่อมลูกหมากที่เป็นเฉพาะที่ซึ่งจำกัดอยู่เฉพาะที่ต่อมลูกหมาก และสามารถใช้กับมะเร็งต่อมลูกหมากที่มีการแพร่กระจายจากต่อมลูกหมากแล้ว
เช่นเดียวกับหัตถการทางการแพทย์อย่างอื่น การผ่าตัดก็มีความเสี่ยงเช่นกัน โดยอาจก่อให้เกิดผลข้างเคียงบางประการ ดังนี้:
- ผู้ป่วยบางรายจะมีปัญหากลั้นปัสสาวะไม่อยู่ (urinary incontinence) ซึ่งจะมีอาการปัสสาวะเล็ด ปัสสาวะราด อย่างไรก็ตามผู้ป่วยส่วนใหญ่อาการจะดีขึ้นและหายได้ภายใน 3-6 เดือนหลังการผ่าตัด แต่จะมีประมาณ 2 ใน 10 คน ที่ยังคงมีปัญหากลั้นปัสสาวะไม่อยู่ในระยะยาว ซึ่งจำเป็นต้องใช้ผ้าอ้อมผู้ใหญ่ไว้รองรับ
- ผู้ป่วยบางรายจะมีปัญหาในการแข็งตัวของอวัยวะเพศชาย (หย่อนสมรรถภาพทางเพศ; erectile dysfunction) ซึ่งบางรายจะมีอาการดีขึ้นเมื่อเวลาผ่านไป แต่ประมาณครึ่งหนึ่งของผู้ป่วยจะมีปัญหานี้ต่อไปในระยะยาว
- ในกรณีรุนแรงแต่พบได้น้อย คือ พบการเสียชีวิตภายหลังการผ่าตัด ตัวอย่างเช่น 1 ใน 1,000 คนที่อายุน้อยกว่า 65 ปี และ 1 ใน 200 คน ที่อายุมากกว่า 65 ปี จะเสียชีวิตภายหลังการผ่าตัดต่อมลูกหมากออกทั้งหมด
ผู้ป่วยจำนวนมากที่ได้รับการผ่าตัดต่อมลูกหมากออกทั้งหมดจะกำจัดเซลล์มะเร็งออกได้ทั้งหมด อย่างไรก็ตามประมาณ 1 ใน 3 ของผู้ป่วยพบว่าเซลล์มะเร็งไม่สามารถกำจัดออกจากร่างกายได้หมด เมื่อเวลาผ่านไปเซลล์มะเร็งเหล่านั้นอาจกลับมาเป็นซ้ำได้
ข้อมูลจากการศึกษาพบว่าการฉายรังสี (radiotherapy) ภายหลังการผ่าตัดต่อมลูกหมากออกไปอาจช่วยเพิ่มโอกาสในการหายขาดจากโรค ซึ่งขณะนี้กำลังทำการศึกษาเพิ่มเติมว่าเมื่อไรที่ควรมีการฉายรังสีภายหลังการผ่าตัด
ภายหลังการผ่าตัดต่อมลูกหมากออกไป คุณจะไม่สามารถหลั่งน้ำอสุจิได้ระหว่างการมีเพศสัมพันธ์ ซึ่งหมายความว่าคุณจะไม่สามารถมีลูกได้ผ่านการมีเพศสัมพันธ์ปกติทางช่องคลอด คุณอาจจำเป็นต้องสอบถามแพทย์เกี่ยวกับการฝากตัวอสุจิไว้ที่ธนาคารอสุจิก่อนการผ่าตัด และนำตัวอสุจินั้นมาใช้อีกครั้งด้วยเทคนิคการปฏิสนธินอกร่างกาย หรือการทำเด็กหลอดแก้ว (in vitro fertilisation (IVF))
การฉายรังสี (radiotherapy)
การฉายรังสีคือการใช้รังสีเพื่อทำลายเซลล์มะเร็งในร่างกาย การรักษานี้เป็นการรักษาทางเลือกโดยหวังผลให้หายขาดสำหรับมะเร็งต่อมลูกหมากที่เป็นเฉพาะที่ซึ่งจำกัดอยู่เฉพาะที่ต่อมลูกหมาก และสามารถใช้กับมะเร็งต่อมลูกหมากที่มีการแพร่กระจายออกจากต่อมลูกหมากแล้ว โดยการฉายรังสีจะช่วยชะลอการลุกลามของมะเร็งและช่วยบรรเทาอาการให้กับผู้ป่วย)
การฉายรังสีเป็นการรักษาแบบผู้ป่วยนอกซึ่งต้องเดินทางไปฉายที่โรงพยาบาล โดยจะฉายเป็นช่วงเวลาสั้นๆ จำนวน 5 วันต่อสัปดาห์ นาน 4 – 8 สัปดาห์ การรักษาด้วยการฉายรังสีก่อให้เกิดผลข้างเคียงได้ทั้งในระยะสั้นและระยะยาว
คุณอาจได้รับฮอร์โมนบำบัดก่อนการฉายรังสีเพื่อเพิ่มโอกาสรักษาให้ประสบความสำเร็จ และการใช้ฮอร์โมนบำบัดอาจแนะนำให้ใช้หลังการฉายรังสีเพื่อลดโอกาสที่มะเร็งจะกลับมาเป็นซ้ำ
ผลข้างเคียงระยะสั้นจากการฉายรังสี ได้แก่:
- รู้สึกไม่สบายตัวบริเวณทวารหนักและรูเปิดของทวารหนัก (รูเปิดที่อุจจาระจะออกจากร่างกาย)
- ท้องเสีย
- ขนบริเวณอวัยวะเพศร่วง
- อ่อนเพลีย
- กระเพาะปัสสาวะอักเสบ (cystitis)-คือมีการอักเสบของเยื่อบุกระเพาะปัสสาวะ ทำให้มีอาการปัสสาวะบ่อยครั้ง หรือเจ็บแสบขณะปัสสาวะ
ผลข้างเคียงระยะยาวที่สามารถเกิดขึ้นได้จากการฉายรังสี ได้แก่:
- อวัยวะเพศชายไม่แข็งตัว-พบได้ประมาณ 1 ใน 3 ถึง 2 ใน 3 ของผู้ป่วย
- กลั้นปัสสาวะไม่อยู่-พบได้ประมาณ 1 ใน 10 หรือ 2 ใน 10 ของผู้ป่วย
- มีปัญหาเกี่ยวกับทวารหนักและรูเปิดทวารหนัก (ท้องเสีย, เลือดออก, ไม่สบายตัว)-พบได้ประมาณ 5 – 20 ใน 100 ของผู้ป่วย
เช่นเดียวกับการผ่าตัดต่อมลูกหมากออกทั้งหมด การรักษาด้วยการฉายรังสีมีโอกาสที่มะเร็งจะกลับมาเป็นซ้ำได้ 1 ใน 3 ในกรณีนี้จะมีการใช้ยาเพื่อควบคุมมะเร็งแทนการผ่าตัด เพราะมีความเสี่ยงสูงที่จะเกิดภาวะแทรกซ้อนจากการผ่าตัดในผู้ที่เคยได้รับการฉายรังสีมาก่อน
ในบางโรงพยาบาลจะแนะนำให้ทำการรักษาด้วยเทคนิคการรักษาใหม่ที่รุกรานร่างกายน้อยหากการรักษาด้วยรังสีรักษาไม่ประสบความสำเร็จอย่างที่ควรจะเป็น ซึ่งอาจเป็นส่วนหนึ่งของการศึกษาวิจัยทางคลินิก โดยการรักษาใหม่คือ การรักษาด้วยอัลตราซาวด์ที่สามารถโฟกัสเป็นจุด (high-intensity focused ultrasound (HIFU)) และ การรักษาด้วยความเย็นจัด (cryotherapy) ซึ่งการรักษาเหล่านี้จะมีผลข้างเคียงน้อย แต่ยังไม่ทราบผลการรักษาในระยะยาว
การฝังแร่กัมมันตรังสีในร่างกาย (Brachytherapy)
การฝังแร่กัมมันตรังสีในร่างกายจะทำการฝังแร่ไว้ในบริเวณของต่อมลูกหมาก ทำให้ต่อมลูกหมากได้รับปริมาณรังสีจากแร่ที่ฝังไว้ตลอดเวลา เทคนิคนี้เรียกอีกอย่างว่า internal หรือ interstitial radiotherapy
ปริมาณรังสีที่ได้รับจะได้รับจากวิธีการฝังแร่ขนาดเล็กด้วยการผ่าตัดเพื่อฝังแร่ไว้ในก้อนมะเร็งอย่างถาวร วิธีนี้เรียกว่า วิธีการฝังแร่ที่มีอัตราการปล่อยรังสีขนาดต่ำ (low dose-rate brachytherapy)
สำหรับอีกวิธีคือการฝังแร่ผ่านท่อสวนขนาดเล็กเข้าไปในต่อมลูกหมาก ซึ่งวิธีนี้จะได้อัตราการปล่อยรังสีขนาดสูง (high dose-rate brachytherapy)
วิธีนี้มีข้อดีคือสามารถปล่อยรังสีได้ในปริมาณสูงเข้าสู่ต่อมลูกหมา และลดความเสียหายที่จะเกิดขึ้นกับเนื้อเยื่ออื่นๆ อย่างไรก็ตามความเสี่ยงในการเกิดภาวะหย่อนสมรรถภาพทางเพศและปัญหาในการขับถ่ายปัสสาวะยังมีอยู่เหมือนกับการฉายรังสีปกติ แต่ความเสี่ยงในการเกิดปัญหากับลำไส้มีน้อยกว่าเล็กน้อย
ฮอร์โมนบำบัด (hormone therapy)
การใช้ฮอร์โมนบำบัดมักใช้ร่วมกับการฉายรังสี ตัวอย่างเช่น คุณอาจได้รับฮอร์โมนบำบัดก่อนการฉายรังสีเพื่อเพิ่มโอกาสในการรักษาประสบความสำเร็จ ฮอร์โมนบำบัดอาจแนะนำให้ทำภายหลังการฉายรังสีเพื่อลดโอกาสที่มะเร็งจะกลับมาเป็นซ้ำ
การรักษาด้วยฮอร์โมนบำบัดเพียงอย่างเดียว ไม่ควรใช้เพื่อรักษามะเร็งต่อมลูกหมากเฉพาะที่ในผู้ป่วยที่สุขภาพแข็งแรงและยินดีที่จะรักษาด้วยการผ่าตัดหรือการฉายรังสี เพราะการรักษาด้วยวิธีนี้ไม่สามารถรักษามะเร็งให้หายขาดได้ด้วยตัวมันเอง แต่ฮอร์โมนบำบัดจะใช้เพื่อชะลอการลุกลามของโรคมะเร็งในระยะที่มีการลุกลามและช่วยบรรเทาอาการให้กับผู้ป่วย
ฮอร์โมนจะมีหน้าที่ควบคุมการเจริญเติบโตของเซลล์ในต่อมลูกหมาก โดยเฉพาะอย่างยิ่งมะเร็งต่อมลูกหมากต้องการฮอร์โมนเทสโทสเตอโรน (testosterone) ในการแบ่งตัวเพิ่มจำนวน การให้ฮอร์โมนบำบัดมีวัตถุประสงค์เพื่อยับยั้งผลของฮอร์โมนเทสโทสเตอโรน โดยจะไปยับยั้งการผลิตและขัดขวางไม่ให้ร่างกายนำฮอร์โมนเทสโทสเตอโรนไปใช้ได้
การให้ฮอร์โมนบำบัดสามารถให้เข้าสู่ร่างกายด้วยวิธีดังต่อไปนี้:
- เป็นยาฉีดเข้าสู่ร่างกายเพื่อยับยั้งไม่ให้ร่างกายสร้างฮอร์โมนเทสโทสเตอโรน คือการให้ยาในกลุ่ม luteinising hormone-releasing hormone (LHRH) agonists
- เป็นรูปแบบยาเม็ด เพื่อยับยั้งผลของฮอร์โมน หรือลดการผลิตฮอร์โมนเทสโทสเตอโรนลง คือการให้ยาที่มีฤทธิ์ anti-androgen
- การให้ยาร่วมกับระหว่าง LHRH agonist และ anti-androgen
ผลข้างเคียงหลักของการให้ฮอร์โมนบำบัดเกิดจากผลกระทบที่มีต่อฮอร์โมนเทสโทสเตอโรน ซึ่งอาการมักดีขึ้นเมื่อการรักษาสิ้นสุดลง ซึ่งผลข้างเคียงนั้นได้แก่ การสูญเสียแรงขับเคลื่อนทางเพศ (ไม่มีอารมณ์ทางเพศ) และหย่อนสมรรถภาพทางเพศ (พบในผู้ที่ได้รับยา LHRH agonist มากกว่ายา anti-androgens)
ผลข้างเคียงอื่นๆ ที่เกิดขึ้นได้ ได้แก่:
- ร้อนวูบวาบ (hot flushes)
- เหงื่อออก
- น้ำหนักเพิ่ม
- บวม และกดเจ็บที่เต้านม
ทางเลือกในการรักษาอื่นทดแทนการให้ฮอร์โมนบำบัดคือการผ่าตัดเอาอัณฑะออก (orchidectomy) โดยการผ่าตัดนี้ไม่สามารถรักษามะเร็งต่อมลูกหมากให้หายขาดได้ แต่เป็นการกำจัดฮอร์โมนเทสโทสเตอโรนออกจากร่างกาย ช่วยควบคุมการเจริญเติบโตของก้อนมะเร็ง และอาการของผู้ป่วย อย่างไรก็ตามผู้ป่วยจำนวนมากต้องการรักษาด้วยการใช้ฮอร์โมนบำบัดเพื่อยับยั้งผลของเทสโทสเตอโรนมากกว่าวิธีการผ่าตัดอัณฑะออก
การผ่าตัดส่องกล้องขูดต่อมลูกหมาก (Trans-urethral resection of the prostate (TURP))
ในการผ่าตัดส่องกล้องขูดต่อมลูกหมาก จะมีการใช้ห่วงโลหะขนาดเล็กใส่เข้าไปทางท่อปัสสาวะเพื่อตัดบางส่วนของต่อมลูกหมากออก
แพทย์จะวางยาสลบผู้ป่วย หรือการให้ยาชาทางช่องน้ำไขสันหลัง spinal anaesthetic (epidural)
การผ่าตัดนี้จะช่วยลดความดันที่ท่อปัสสาวะ ซึ่งจะรักษาอาการที่เกิดขึ้นขณะปัสสาวะ แต่ไม่ได้ทำให้มะเร็งหายขาด
การรักษาด้วยอัลตราซาวด์ที่สามารถโฟกัสเป็นจุด (high-intensity focused ultrasound (HIFU))
การรักษาด้วยอัลตราซาวด์ที่สามารถโฟกัสเป็นจุด (HIFU) บางครั้งจะถูกใช้เพื่อรักษามะเร็งต่อมลูกหมากเฉพาะที่ซึ่งมะเร็งยังไม่แพร่กระจายออกไปจากต่อมลูกหมาก
โดยจะมีการใส่หัวตรวจอัลตราซาวด์เข้าไปทางทวารหนักและปล่อยคลื่นเสียงความถี่สูงผ่านผนังของทวารหนัก โดยคลื่นเสียงนี้จะทำลายเซลล์มะเร็งในต่อมลูกหมากด้วยความร้อนสูง
ความเสี่ยงที่จะเกิดผลข้างเคียงจากการรักษาด้วยวิธีนี้มักน้อยกว่าการรักษาด้วยวิธีอื่น
อย่างไรก็ตามผลข้างเคียงที่อาจเกิดขึ้นได้คือ หย่อนสมรรถภาพทางเพศ (พบได้ 5 – 10 คน ในทุกๆ 10 คน) หรือมีภาวะกลั้นปัสสาวะไม่อยู่ (พบน้อยกว่า 1 คนในทุกๆ 100 คน) ส่วนปัญหาเกี่ยวกับทวารหนักและรูเปิดทวารหนักพบได้น้อย
อาจพบรูทะลุ (fistulas) ซึ่งเป็นรูผิดปกติระหว่างระบบปัสสาวะและทวารหนัก แต่พบได้น้อย โดยพบน้อยกว่า 1 คนในทุกๆ 500 คน เพราะการรักษาด้วยวิธีนี้จะมุ่งโฟกัสไปที่บริเวณที่เป็นมะเร็งเท่านั้นไม่ใช่ต่อมลูกหมากทั้งหมด
อย่างไรก็ตามการรักษามะเร็งต่อมลูกหมากด้วยอัลตราซาวด์ยังอยู่ระหว่างการศึกษาวิจัยทางคลินิก จึงยังไม่ใช่วิธีการรักษาที่แพร่หลายนัก และประสิทธิภาพในการรักษาระยะยาวยังไม่เป็นที่สรุป
การรักษาด้วยความเย็นจัด (cryotherapy)
การรักษาด้วยความเย็นจัดคือวิธีในการทำลายเซลล์มะเร็งด้วยการแช่แข็งเซลล์ บางครั้งจะถูกใช้เพื่อรักษามะเร็งต่อมลูกหมากเฉพาะที่ซึ่งมะเร็งยังไม่แพร่กระจายออกจากต่อมลูกหมาก
การรักษาจะใช้เข็มเล็กๆ (cryoneddles) สอดเข้าไปในต่อมลูกหมากผ่านทางผนังของทวารหนัก ซึ่งจะฉีดสารเข้าไปแช่แข็งมะเร็งต่อมลูกหมาก ทำให้เซลล์มะเร็งตายลง และจะมีเซลล์ปกติบางส่วนที่ตายด้วย
เป้าหมายของการรักษาด้วยวิธีนี้คือการทำลายเซลล์มะเร็งและลดอันตรายต่อเนื้อเยื่อปกติให้มากที่สุดเท่าที่จะเป็นไปได้ สำหรับผลข้างเคียงของการรักษาด้วยความเย็นจัด ได้แก่:
- หย่อนสมรรถภาพทางเพศ-พบได้ระหว่าง 2 – 9 คนในทุกๆ 10 คน
- กลั้นปัสสาวะไม่อยู่-พบได้น้อยกว่า 1 ใน 20 คน
การรักษาด้วยความเย็นจัดก่อให้เกิดปัญหาทางทวารหนักหรือรูทะลุได้น้อย
การรักษาด้วยความเย็นจัดยังเป็นวิธีที่อยู่ระหว่างการศึกษาทางคลินิก จึงยังไม่ได้ใช้อย่างแพร่หลาย และประสิทธิภาพของการรักษาในระยะยาวยังไม่เป็นที่สรุป
การรักษามะเร็งต่อมลูกหมากระยะลุกลาม (advanced prostate cancer)
ถ้ามะเร็งเข้าสู่ระยะที่มีความรุนแรงและมีการลุกลามแล้ว จะไม่สามารถรักษาให้หายขาดได้ อย่างไรก็ตามการรักษาจะชะลอการลุกลามของโรค ช่วยยืดระยะเวลาการมีชีวิต และช่วยบรรเทาอาการให้กับผู้ป่วย
ทางเลือกในการรักษามะเร็งต่อมลูกหมากระยะลุกลาม ได้แก่:
- การฉายรังสี (radiotherapy)
- การใช้ฮอร์โมนบำบัด (hormone treatment)
- การใช้ยาเคมีบำบัด (chemotherapy)
ถ้ามะเร็งมีการแพร่กระจายไปที่กระดูก ยาในกลุ่ม bisphosphonates อาจถูกใช้ ซึ่งจะช่วยลดอาการปวดกระดูกและลดการสูญเสียกระดูกได้
ยาเคมีบำบัด (chemotherapy)
ยาเคมีบำบัดคือการรักษาหลักที่ใช้รักษามะเร็งต่อมลูกหมากที่มีการแพร่กระจายไปที่ส่วนอื่นๆ ของร่างกายแล้ว (metastatic prostate cancer) และไม่ตอบสนองต่อการใช้ฮอร์โมนบำบัด
ยาเคมีบำบัดจะทำลายเซลล์มะเร็งโดยการรบกวนกระบวนการแบ่งตัวเพิ่มจำนวน แต่ไม่สามารถรักษาให้มะเร็งหายขาดได้ แต่จะช่วยควบคุมโรคและบรรเทาอาการให้กับผู้ป่วย (เช่น อาการปวด) ดังนั้นชีวิตประจำวันของผู้ป่วยจึงได้รับผลกระทบน้อย
ผลข้างเคียงหลักๆ ของยาเคมีบำบัดเกิดจากผลที่เกิดขึ้นกับเซลล์ปกติในร่างกาย เช่น เซลล์ในระบบภูมิคุ้มกัน ซึ่งได้แก่ อาการติดเชื้อ, อ่อนเพลีย, ผมร่วง, แผลในปาก, เบื่ออาหาร, คลื่นไส้ อาเจียน อาการข้างเคียงหลายอาการสามารถป้องกันหรือควบคุมได้ด้วยการใช้ยา ซึ่งแพทย์สามารถสั่งยาดังกล่าวให้กับคุณได้
สเตียรอยด์ (steroids)
ยาสเตียรอยด์รูปแบบเม็ดถูกใช้เมื่อการรักษาด้วยฮอร์โมนบำบัดไม่มีประสิทธิภาพอีกต่อไปเพราะมะเร็งดื้อต่อการรักษา เราเรียกว่า มะเร็งที่ดื้อต่อการใช้ฮอร์โมน (hormone-refractory cancer)
ยาสเตียรอยด์ถูกใช้เพื่อพยายามลดขนาดของก้อนมะเร็งและยับยั้งการเจริญเติบโตของมะเร็ง โดยยาที่มีประสิทธิภาพมากสุดคือยา เดกซาเมทาโซน (dexamethasone)
การรักษาด้วยยาอื่นๆ
ปัจจุบันมียาใหม่ที่สามารถใช้ได้หากการรักษาด้วยฮอร์โมนและยาเคมีบำบัดล้มเหลว ซึ่งทีมแพทย์จะแจ้งให้คุณทราบหากยาดังกล่าวมีความเหมาะสมสำหรับคุณ
โดยมียา 2 ชนิดที่องค์กร NICE ของประเทศสหราชอาณาจักรแนะนำคือ abiraterone และ enzalutamide ซึ่งยาทั้ง 2 รายการนี้อาจใช้เพื่อรักษามะเร็งต่อมลูกหมากระยะแพร่กระจายซึ่งไม่ตอบสนองต่อการใช้ยาเคมีบำบัด docetaxel
การตัดสินใจไม่รับการรักษา
เนื่องจากการรักษาที่กล่าวมาข้างต้นล้วนแล้วแต่ก่อให้เกิดผลข้างเคียงที่ส่งผลต่อคุณภาพชีวิตได้ คุณจึงอาจตัดสินใจไม่รับการรักษาได้ ซึ่งอาจมีความเหมาะสมอย่างยิ่งในคนที่อายุถึงจุดที่รู้สึกว่าการรักษามะเร็งต่อมลูกหมากมีโอกาสน้อยที่จะยืดระยะเวลาการมีชีวิตออกไป
ซึ่งการตัดสินใจไม่รับการรักษาเป็นสิ่งที่คุณสามารถทำได้ โดยทีมแพทย์จะเคารพการตัดสินใจของคุณ
หากคุณตัดสินใจไม่รับการรักษา ทีมแพทย์จะยังให้การช่วยเหลือและให้การบรรเทาปวดให้กับคุณอยู่ต่อไป เราเรียกว่า การรักษาแบบประคับประคองตามอาการ (palliative care) และยังมีการสนับสนุนช่วยเหลือสำหรับครอบครัวและเพื่อนของคุณ
การใช้ชีวิตกับโรคมะเร็งต่อมลูกหมาก
ผลกระทบต่อกิจกรรมในชีวิตประจำวัน
หากคุณไม่มีอาการใดๆ นั่นหมายถึงมะเร็งต่อมลูกหมากควรมีผลกระทบน้อยหรือไม่มีผลกระทบต่อกิจกรรมในชีวิตประจำวันของคุณ คุณจึงควรสามารถทำงาน, ดูแลครอบครัว, ยังสามารถมีกิจกรรมทางสังคมและกิจกรรมเกี่ยวกับการพักผ่อนอยู่ได้ตามปกติ รวมถึงสามารถดูแลตัวเองได้เช่นเดิม อย่างไรก็ตามคุณอาจมีความกังวลเกี่ยวกับอนาคต ทำให้รู้สึกวิตกกังวลหรือซึมเศร้า และอาจส่งผลต่อการนอนหลับได้
หากมะเร็งต่อมลูกหมากมีการดำเนินไปของโรค คุณอาจไม่รู้สึกมีความพร้อมมากพอที่จะทำกิจกรรมอย่างที่เคยทำ ภายหลังการผ่าตัดหรือการรักษาใดๆ เช่น การฉายรังสีหรือการใช้ยาเคมีบำบัด คุณจะรู้สึกอ่อนเพลียและต้องการเวลาในการฟื้นฟูร่างกาย
หากคุณเป็นมะเร็งต่อมลูกหมากในระยะแพร่กระจายซึ่งมีการแพร่กระจายของมะเร็งไปที่บริเวณอื่นๆ ของร่างกายแล้ว คุณอาจมีอาการที่ทำให้คุณทำกิจกรรมต่างๆ ได้ช้าลงและยากลำบากขึ้น คุณอาจต้องลดเวลาในการปฏิบัติงานหรือต้องหยุดการทำงานไปพร้อมกัน
ไม่ว่าระยะของมะเร็งต่อมลูกหมากจะเป็นอย่างไร พยายามให้เวลากับตัวคุณเองในการทำสิ่งต่างๆ ที่คุณชอบและให้เวลากับคนที่แคร์คุณ
ภาวะแทรกซ้อนจากมะเร็งต่อมลูกหมาก
หย่อนสมรรถภาพทางเพศ
หากคุณมีปัญหาหย่อนสมรรถภาพทางเพศ (erectile dysfunction) ให้พูดคุยกับแพทย์ที่ดูแลคุณ ซึ่งอาจรักษาได้ด้วยการใช้ยาในกลุ่ม phosphodiesterase type 5 inhibitors (PDE5) โดยยาในกลุ่มนี้จะออกฤทธิ์เพิ่มเลือดไหลเวียนไปที่อวัยวะเพศชาย
ยาในกลุ่ม PDE5 ที่ใช้กันมากที่สุดคือยา sildenafil
สำหรับอุปกรณ์ทางเลือกในการรักษาคือ ปั๊มสุญญากาศ (vaccum pump) ซึ่งเป็นลักษณะท่อที่ต่อกับปั๊ม วิธีใช้คือการใส่อวัยวะเพศชายเข้าไปในท่อและปั้มอากาศออกทั้งหมด ทำให้เกิดภาวะสุญญากาศทำให้เลือดไหลเข้าไปคั่งในอวัยวะเพศชายได้ คุณสามารถใช้ห่วงที่ทำจากยางมารัดไว้ที่ฐานของอวัยวะเพศชายได้ ซึ่งจะช่วยให้เลือดคั่งอยู่ในอวัยวะเพศชายทำให้รักษาการแข็งตัวของอวัยวะเพศไว้ได้ประมาณ 30 นาที
กลั้นปัสสาวะไม่อยู่
ถ้าอาการกลั้นปัสสาวะไม่อยู่เป็นเพียงเล็กน้อย คุณอาจควบคุมมันได้ด้วยการเรียนรู้การออกกำลังกายอย่างง่าย คือการฝึกบริหารกล้ามเนื้ออุ้งเชิงกราน (Pelvic floor exercises)
การฝึกบริหารกล้ามเนื้ออุ้งเชิงกราน สามารถทำได้ดังนี้:
- นั่งหรือนอนด้วยท่าที่สบายและให้เข่าห่างกันเล็กน้อย
- ให้ขมิบทางด้านหน้าให้เหมือนพยายามจะหยุดการปัสสาวะ จากนั้นให้ขมิบที่ด้านหลังให้เหมือนพยายามจะหยุดการผายลม
- ให้ขมิบค้างไว้ให้นานที่สุดเท่าที่จะทำได้ (อย่างน้อย 2 วินาที และให้เพิ่มถึง 10 วินาทีหากกล้ามเนื้อแข็งแรงขึ้น)
- ให้คลายการขมิบลงด้วยจำนวนเวลาที่เท่ากับเวลาขมิบ ก่อนที่จะทำซ้ำอีก
หากอาการกลั้นปัสสาวะไม่อยู่มีอาการรุนแรงมากขึ้น อาจทำการรักษาด้วยการผ่าตัด ซึ่งเป็นการผ่าตัดใส่หูรูดเทียม เพื่อช่วยควบคุมการขับถ่ายปัสสาวะ
ความสัมพันธ์
การได้รับการวินิจฉัยมะเร็งต่อมลูกหมากมักทำให้ครอบครัวและเพื่อนสนิทกันมากขึ้น แต่ก็ก่อให้เกิดแรงกดดันทางความสัมพันธ์เช่นกัน
คนจำนวนมากต้องการช่วยเหลือ แต่อาจไม่รู้ว่าจะต้องทำอย่างไร บางคนอาจรู้สึกเป็นเรื่องยากที่จะพูดคุยกับผู้ป่วยมะเร็งต่อมลูกหมาก ทำให้หลีกเลี่ยงที่จะคุย การเปิดใจและเปิดเผยความรู้สึกของคุณ รวมถึงครอบครัวและเพื่อนของคุณสามารถช่วยอะไรได้บ้างจะทำให้ทุกอย่างง่ายขึ้น แต่อย่าอายที่จะบอกคนอื่นว่าคุณต้องการเวลาที่จะอยู่กับตัวเอง หากนั่นคือสิ่งที่คุณต้องการ
การพูดคุยกับคนอื่น
หากคุณมีคำถาม แพทย์หรือพยาบาลจะช่วยให้คุณมั่นใจได้ คุณอาจพบประโยชน์จากการคุยกับผู้ให้คำปรึกษา นักจิตวิทยา หรือสายด่วนให้คำปรึกษาทางโทรศัพท์ นอกจากนี้แพทย์ยังสามารถให้ข้อมูลที่คุณต้องการทราบได้เช่นกัน
ผู้ป่วยบางรายอาจพบประโยชน์จากการพูดคุยกับผู้ป่วยมะเร็งต่อมลูกหมากรายอื่น เช่น กลุ่มผู้ป่วยที่รวมตัวกันอยู่ หรือผ่านทางเว็บบอร์ดในอินเทอร์เน็ต เป็นต้น