มะเร็งต่อมไทรอยด์ คือมะเร็งที่เกิดจากความผิดปกติของเซลล์ในต่อมไทรอยด์มีการแบ่งตัวเพิ่มจำนวนอย่างผิดปกติและกลายเป็นมะเร็งขึ้น อาการที่พบได้บ่อยคือ คลำพบก้อนที่คอ หรือมีอาการบวมที่คอ ซึ่งไม่มีอาการเจ็บปวด โรคมะเร็งชนิดนี้มักรักษาหายขาดได้ หากตรวจพบตั้งแต่ระยะแรกมีโอกาสหายขาดได้เกือบทุกราย
บทนำมะเร็งต่อมไทรอยด์
มะเร็งต่อมไทรอยด์ หรือมะเร็งต่อมไทรอยด์ (thyroid cancer) คือมะเร็งชนิดที่พบได้น้อยซึ่งเกิดขึ้นกับต่อมไทรอยด์ ต่อมไทรอยด์คือต่อมขนาดเล็กที่อยู่ที่ด้านล่างของลำคอ
ตรวจมะเร็งทั่วไปวันนี้ ที่คลินิกหรือรพ. ใกล้บ้านคุณ เริ่มต้นที่ 340 บาท ลดสูงสุด 64%
จองผ่าน HD ประหยัดกว่า / จ่ายทีหลังได้ / ผ่อน 0% ได้ / พร้อมแอดมินคอยตอบทุกคำถาม!

อาการที่พบได้บ่อยของมะเร็งต่อมไทรอยด์คือ พบก้อนที่คอ หรือบวมที่คอ ซึ่งไม่มีอาการเจ็บปวด
สำหรับอาการอื่นๆ มักพบเมื่อโรคเข้าสู่ระยะที่มีความรุนแรงแล้ว โดยอาจมีอาการดังนี้:
- เสียงแหบไม่ทราบสาเหตุ โดยเป็นนานมากกว่า 2-3 สัปดาห์
- เจ็บคอ หรือ กลืนลำบาก โดยที่อาการไม่ดีขึ้น
- พบก้อนอื่นๆ ที่คอของคุณ
สิ่งสำคัญที่ต้องทราบก็คือ หากพบก้อนที่ต่อมไทรอยด์ ก็ไม่ได้หมายความว่าจะต้องเป็นมะเร็งต่อมไทรอยด์เสมอไป โดยพบว่าเป็นมะเร็งเพียง 1 ใน 20 คนที่พบก้อนที่ต่อมไทรอยด์
ต่อมไทรอยด์
ต่อมไทรอยด์มีทั้งหมด 2 กลีบ (lobes) ตั้งอยู่ทางด้านซ้ายและด้านขวาของหลอดลม หน้าที่หลักของต่อมไทรอยด์คือการสร้างและหลั่งฮอร์โมน (สารเคมีที่มีผลต่อหน้าที่การทำงานที่แตกต่างกันของร่างกาย)
ต่อมไทรอยด์จะหลั่งฮอร์โมน 3 ชนิด ได้แก่:
- ฮอร์โมน triiodothyronine หรือเรียกย่อว่า T3 (อ่านว่า ที-สาม)
- ฮอร์โมน thyroxine หรือเรียกย่อว่า T4 (อ่านว่า ที-สี่)
- ฮอร์โมนแคลซิโตนิน (calcitonin)
ฮอร์โมน T3 และ T4 เป็นฮอร์โมนที่ช่วยควบคุมอัตราการเผาผลาญพลังงานของร่างกาย (body’s metabolic rate)
ปรึกษาเภสัช สั่งยา ฟรีค่าส่งทั่วประเทศ*
แชทกับเภสัชกรฟรี! 9 โมงเช้าถึงเที่ยงคืน พร้อมรับส่วนลดค่ายา 5% HDmall ออกค่าส่งให้สูงสุด 40 บาท

การมีระดับฮอร์โมน T3 และT4 สูงเกินไปจะทำให้รู้สึกว่าร่างกายมีการเผาผลาญพลังงาน กระสับกระส่าย ตื่นตัวมากกว่าปกติ และคุณอาจมีน้ำหนักตัวลดลงได้ แต่ถ้าคุณมีระดับฮอร์โมน 2 ชนิดนี้ไม่เพียงพอ คุณจะรู้สึกเฉื่อยชา และอาจมีน้ำหนักตัวเพิ่มได้
ฮอร์โมน calcitonin จะช่วยควบคุมระดับแคลเซียมในเลือด แคลเซียมเป็นแร่ธาตุที่มีหน้าที่สำคัญหลายประการ เช่น ช่วยให้กระดูกแข็งแรง
ฮอร์โมน calcitonin ไม่จำเป็นสำหรับการมีสุขภาพดีเท่าใดนัก เพราะร่างกายสามารถควบคุมระดับแคลเซียมได้ด้วยวิธีอื่น
ชนิดของมะเร็งต่อมไทรอยด์
มะเร็งต่อมไทรอยด์แบ่งได้เป็น 4 ชนิดหลัก ได้แก่:
- ชนิดพาพิลลารี (papillary carcinoma)-มะเร็งต่อมไทรอยด์ชนิดนี้คือชนิดที่พบบ่อยที่สุด โดยพบประมาณ 6 คนจาก 10 คนที่เป็นมะเร็งต่อมไทรอยด์ (60%) มักพบในผู้ที่อายุน้อยกว่า 40 ปี โดยเฉพาะในผู้หญิง
- ชนิดฟอลลิคูลาร์ (follicular carcinoma)-มะเร็งต่อมไทรอยด์ชนิดนี้พบได้ประมาณ 3 คน จาก 20 คนที่เป็นมะเร็งต่อมไทรอยด์ (15%) และมีแนวโน้มที่จะพบมากในผู้สูงอายุ
- ชนิดเมดูลลารี (medullary thyroid carcinoma)-มะเร็งต่อมไทรอยด์ชนิดนี้พบได้ระหว่าง 5 – 8 คน จาก 100 คนที่เป็นมะเร็งต่อมไทรอยด์ (5-8%) ซึ่งแตกต่างจากมะเร็งต่อมไทรอยด์อื่นๆ คือมะเร็งต่อมไทรอยด์ชนิดนี้สามารถพบในบุคคลในครอบครัวเดียวกันได้
- ชนิดอะนาพลาสติก (anaplastic thyroid carcinoma)-มะเร็งต่อมไทรอยด์ชนิดนี้คือชนิดที่พบได้น้อยที่สุด และเป็นมะเร็งต่อมไทรอยด์ชนิดที่มีความรุนแรงที่สุด โดยพบได้ประมาณน้อยกว่า 1 คน จาก 20 ที่เป็นมะเร็งต่อมไทรอยด์ มักพบในผู้สูงอายุมากกว่า 60 ปี
มะเร็งต่อมไทรอยด์ชนิดพาพิลลารี และชนิดฟอลลิคูลาร์ อาจเรียกอีกอย่างว่าเป็น มะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน (differentiated thyroid cancer) ซึ่งมักรักษาด้วยวิธีเดียวกัน
พบมะเร็งต่อมไทรอยด์ได้บ่อยแค่ไหน?
มะเร็งต่อมไทรอยด์เป็นมะเร็งชนิดที่พบได้น้อย ข้อมูลจากประเทศสหราชอาณาจักรพบมะเร็งต่อมไทรอยด์น้อยกว่า 1% ของโรคมะเร็งทั้งหมด สำหรับประเทศไทยยังไม่มีข้อมูลความชุกของการเกิดโรคนี้รายงานไว้
ตรวจมะเร็งทั่วไปวันนี้ ที่คลินิกหรือรพ. ใกล้บ้านคุณ เริ่มต้นที่ 340 บาท ลดสูงสุด 64%
จองผ่าน HD ประหยัดกว่า / จ่ายทีหลังได้ / ผ่อน 0% ได้ / พร้อมแอดมินคอยตอบทุกคำถาม!

มะเร็งต่อมไทรอยด์พบได้บ่อยในผู้ที่อายุ 35 – 39 ปี และอายุตั้งแต่ 70 ปีขึ้นไป
ผู้หญิงจะมีโอกาสเป็นโรคมะเร็งไทรอยด์มากกว่าผู้ชาย 2-3 เท่า ซึ่งยังไม่ทราบสาเหตุว่าเพราะเหตุใด แต่อาจเกิดมาจากการเปลี่ยนแปลงของฮอร์โมนที่สัมพันธ์กับระบบสืบพันธุ์เพศหญิง (female reproductive system)
สาเหตุของมะเร็งต่อมไทรอยด์คืออะไร?
ส่วนใหญ่ของผู้ป่วยมะเร็งต่อมไทรอยด์จะไม่ทราบสาเหตุแน่ชัด อย่างไรก็ตามมีปัจจัยเสี่ยงที่จะเพิ่มโอกาสในการเป็นโรคนี้
ปัจจัยเสี่ยงต่อการเป็นโรคมะเร็งต่อมไทรอยด์ ได้แก่:
- มีก้อนที่ต่อมไทรอยด์ชนิดที่ไม่ใช่มะเร็ง (benign thyroid condition)
- มีประวัติครอบครัวเป็นมะเร็งต่อมไทรอยด์ (กรณีของมะเร็งต่อมไทรอยด์ชนิดเมดูลลารี)
- มีประวัติโรคมะเร็งลำไส้ใหญ่และทวารหนักแบบพันธุกรรม (familial adenomatous polyposis)
- โรคโตเกินไม่สมส่วน (acromegaly)-เป็นโรคที่พบได้น้อย เกิดขึ้นจากร่างกายมีการสร้างฮอร์โมนควบคุมการเจริญเติบโตมากเกินไป (growth hormone อ่านว่า โกร๊ทฮอร์โมน)
- มีประวัติมีก้อนที่เต้านมซึ่งไม่ใช่มะเร็ง (benign breast condition)
- น้ำหนักและส่วนสูง
- การสัมผัสกับรังสี
- มีประวัติโรคมะเร็งลำไส้ใหญ่และทวารหนักแบบพันธุกรรม (familial adenomatous polyposis)
- โรคโตเกินไม่สมส่วน (acromegaly)-เป็นโรคที่พบได้น้อย เกิดขึ้นจากร่างกายมีการสร้างฮอร์โมนควบคุมการเจริญเติบโตมากเกินไป (growth hormone อ่านว่า โกร๊ทฮอร์โมน)
- มีประวัติมีก้อนที่เต้านมซึ่งไม่ใช่มะเร็ง (benign breast condition)
- น้ำหนักและส่วนสูง
- การสัมผัสกับรังสี
การวินิจฉัยมะเร็งต่อมไทรอยด์
การวินิจฉัยจะทำโดยการตรวจเลือดเพื่อดูการทำงานของต่อมไทรอยด์ (thyroid function test) ซึ่งเป็นการตรวจระดับฮอร์โมนในเลือด และเพื่อการแยกโรคหรือยืนยันการวินิจฉัยโรคไทรอยด์อื่นๆ
ถ้าผลการตรวจเลือดไม่พบว่าอะไรที่เป็นสาเหตุของก้อนที่ต่อมไทรอยด์ แพทย์จะเจาะดูดเนื้อต่อมไทรอยด์ไปตรวจ (fine-needle aspiration cytology (FNAC))
คุณอาจจำเป็นต้องได้รับการตรวจอื่นๆ เพิ่มเติม หากผลการตรวจด้วยการเจาะดูดเนื้อต่อมไทรอยด์ไปตรวจแล้วไม่สามารถสรุปผลได้ หรือถ้าต้องการข้อมูลที่มากขึ้นเพื่อช่วยให้การรักษามีประสิทธิภาพมากขึ้น
การรักษามะเร็งต่อมไทรอยด์
แผนการรักษาที่คุณจะได้รับการแนะนำจะขึ้นกับชนิดของโรคมะเร็งและเกรดของโรคมะเร็ง และขึ้นกับความเป็นไปได้ในการรักษาให้หายขาดว่าสามารถทำได้หรือไม่
มะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน (Differentiated thyroid cancers (DTCs)) จะรักษาโดยการผ่าตัดต่อมไทรอยด์ออก (thyroidectomy) ร่วมกับการฉายรังสี (radiotherapy) เพื่อทำลายเซลล์มะเร็งที่ยังหลงเหลืออยู่ และเพื่อป้องกันการกลับมาเป็นซ้ำของมะเร็ง
มะเร็งต่อมไทรอยด์ชนิดเมดูลลารีมีแนวโน้มที่จะแพร่กระจายเร็วกว่าชนิดที่เซลล์จับกินแร่รังสีไอโอดีน (DTCs) ดังนั้นนอกจากการตัดต่อมไทรอยด์ออกแล้ว จึงอาจจำเป็นต้องตัดเอาต่อมน้ำเหลืองบริเวณใกล้เคียงออกด้วย
การกลับมาเป็นซ้ำ
เซลล์มะเร็งจะกลับมาเป็นซ้ำได้ประมาณ 5-20% ของผู้ป่วยที่มีประวัติเป็นมะเร็งต่อมไทรอยด์ โดยประมาณ 10-15% พบว่าเซลล์มะเร็งจะกลับมาที่ส่วนอื่นๆ ของร่างกาย เช่น ที่กระดูก เป็นต้น
เซลล์มะเร็งอาจกลับมาเป็นซ้ำในช่วงเวลาหลายปีภายหลังการผ่าตัดและการรักษาด้วยการกลืนแร่รังสีไอโอดีน (radioactive iodine)
คุณจะได้รับการนัดหมายให้กลับมาตรวจติดตามอาการเป็นประจำ ดังนั้นหากตรวจพบเซลล์มะเร็งกลับมาเป็นซ้ำ ก็สามารถรักษาได้อย่างทันท่วงที
การป้องกันไม่ให้เป็นมะเร็งต่อมไทรอยด์
จากหลักฐานที่มีในปัจจุบัน พบว่าการรับประทานอาหารที่มีประโยชน์ต่อสุขภาพ และหลากหลาย คือวิธีที่ดีที่สุดในการป้องกันไม่ให้เป็นมะเร็งต่อมไทรอยด์และมะเร็งชนิดอื่นๆ
แนะนำให้รับประทานอาหารไขมันต่ำ มีใยอาหารสูง ได้แก่ ผัก ผลไม้สด (อย่างน้อย 5 ส่วนต่อวัน) รวมถึงธัญพืชไม่ขัดสี (whole grains) ด้วย
การพยากรณ์โรค/อนาคตของผู้ป่วยมะเร็งต่อมไทรอยด์
การพยากรณ์โรคของผู้ป่วยมะเร็งชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน (differentiated thyroid cancer) อยู่ในระดับดีมาก ผู้ป่วยส่วนใหญ่ (80-90%) จะมีชีวิตยืนยาวตามอายุขัยปกติ
มะเร็งต่อมไทรอยด์ชนิดชนิดพาพิลลารี และชนิดฟอลลิคูลาร์ มีแนวโน้มที่จะเจริญเติบโตช้า และรักษาได้ง่ายตรงไปตรงมา
พบว่ามากกว่า 9 ใน 10 คนที่เป็นมะเร็งต่อมไทรอยด์ชนิดพาพิลลารีจะมีชีวิตได้อีกอย่างน้อย 10 ปีหรือมากกว่านั้นหลังได้รับการวินิจฉัย และมากกว่า 8 ใน 10 ที่เป็นมะเร็งต่อมไทรอยด์ชนิดฟอลลิคูลาร์จะมีชีวิตได้อีกอย่างน้อย 10 ปี หลังได้รับการวินิจฉัย
กรณีมะเร็งต่อมไทรอยด์ชนิดเมดูลลารี เป็นมะเร็งที่รักษาได้ยากกว่ามะเร็งต่อมไทรอยด์อื่นๆ และไม่ตอบสนองต่อการรักษาด้วยไอโอดีน ดังนั้นการกำจัดเซลล์มะเร็งทั้งหมดออกจากร่างกายจึงเป็นเรื่องยาก
อัตราการมีชีวิตรอด (survival rates) ของผู้ป่วยมะเร็งต่อมไทรอยด์ชนิดเมดูลลารีจะขึ้นกับระยะของโรคมะเร็งขณะได้รับการวินิจฉัย ถ้าได้รับการวินิจฉัยตั้งแต่ระยะแรกๆ 97% ของผู้ป่วยจะมีชีวิตได้อีกอย่างน้อย 5 ปีหลังการวินิจฉัย
ถ้าได้รับการวินิจฉัยมะเร็งต่อมไทรอยด์ชนิดเมดูลลารีหลังจากที่มะเร็งได้แพร่กระจายไปยังส่วนอื่นๆ ของร่างกายแล้ว พบว่า 1 ใน 4 คนจะมีชีวิตได้อีกอย่างน้อย 5 ปีหลังการวินิจฉัย
สำหรับมะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติก ซึ่งธรรมชาติของโรคมีความรุนแรง จึงพบว่าน้อยกว่า 1 ใน 10 คนที่เป็นมะเร็งชีวิตนี้จะมีชีวิตได้อีกอย่างน้อย 5 ปีหลังการวินิจฉัย
อาการของผู้ป่วยมะเร็งต่อมไทรอยด์
ในระยะแรกของโรค มะเร็งต่อมไทรอยด์มักไม่ก่อให้เกิดอาการใดๆ หรือมีอาการเพียงเล็กน้อย
อาการหลักๆ ที่พบของโรคมะเร็งต่อมไทรอยด์คือ พบก้อน หรือมีอาการบวมที่ส่วนหน้าของคอใต้ลูกกระเดือก ซึ่งมักไม่มีอาการเจ็บปวด
ความจริงแล้วผู้หญิงก็มีลูกกระเดือกเหมือนผู้ชาย แต่มีขนาดเล็กกว่าผู้ชายมากและไม่เด่นเหมือนในผู้ชาย
ต่อมน้ำเหลืองที่ลำคออาจได้รับผลกระทบจากโรคมะเร็งและมีอาการบวมได้เช่นกัน ต่อมน้ำเหลืองคือต่อมขนาดเล็กซึ่งเป็นส่วนหนึ่งของระบบน้ำเหลือง มีหน้าที่ช่วยต่อสู้กับการติดเชื้อ
อาการอื่นๆ ของโรคมะเร็งต่อมไทรอยด์มีแนวโน้มที่จะเกิดขึ้นเมื่อโรคเข้าสู่ระยะที่มีความรุนแรงแล้ว โดยอาจมีอาการดังนี้:
- เสียงแหบโดยไม่ทราบสาเหตุ ซึ่งอาการไม่ดีขึ้นหลังผ่านไป 2-3 สัปดาห์แล้ว
- เจ็บคอ หรือกลืนลำบาก ซึ่งอาการไม่ดีขึ้น
- ปวดบริเวณลำคอ
เมื่อไรที่ควรไปพบแพทย์
คุณควรพบแพทย์หากพบอาการบวมหรือพบก้อนที่ด้านหน้าของคอ แม้ว่ามีโอกาสน้อยที่จะเกิดจากโรคมะเร็งต่อมไทรอยด์ แต่สิ่งสำคัญคือการเข้ารับการตรวจให้แน่ใจ
ประมาณ 1 ใน 20 คน ที่มีอาการบวมหรือมีก้อนที่ลำคอ จะมีสาเหตุมาจากโรคมะเร็งต่อมไทรอยด์ ส่วนใหญ่อาการบวมที่เกิดขึ้นไม่ได้มีสาเหตุมาจากมะเร็ง เราเรียกว่า เป็นคอพอก (goiters)
คอพอก (goiters)
คอพอก คือ อาการของต่อมไทรอยด์โต ต่อมไทรอยด์โตที่ไม่ใช่มะเร็งมักเกิดจากโรคของต่อมไทรอยด์อื่นที่มีความรุนแรงน้อยกว่า เช่น:
- ร่างกายมีการสร้างฮอร์โมนไทรอยด์ (T3 และ T4) มากเกินไป เรียกว่า ภาวะต่อมไทรอยด์ทำงานมากเกินไป (overactive thyroid gland หรือ hyperthyroidism)
- ร่างกายมีการสร้างฮอร์โมนไทรอยด์ (T3 และ T4) น้อยเกินไป เรียกว่า ภาวะต่อมไทรอยด์ทำงานน้อยเกินไป (underactive thyroid gland หรือ hypothyroidism)
สาเหตุของมะเร็งต่อมไทรอยด์
ส่วนใหญ่ของผู้ป่วยมะเร็งต่อมไทรอยด์นั้นยังไม่ทราบสาเหตุที่แน่ชัด
อย่างไรก็ตามมีปัจจัยเสี่ยงที่จะเพิ่มโอกาสในการเป็นโรคมะเร็งชนิดนี้ ซึ่งรวมถึงการเป็นโรคของต่อมไทรอยด์อื่นๆ และการสัมผัสกับรังสี
มะเร็งคืออะไร?
มะเร็งเกิดขึ้นเมื่อมีการเปลี่ยนแปลง (กลายพันธุ์) ของโครงสร้างดีเอ็นเอ (DNA) ภายในเซลล์ ซึ่งส่งผลต่อการเจริญเติบโตของเซลล์ ทำให้เซลล์เจริญเติบโตและแบ่งตัวเพิ่มจำนวนแบบควบคุมไม่ได้ ทำให้เกิดเป็นก้อนเนื้องอกขึ้น (tumour)
หากไม่ได้รับการรักษา มะเร็งสามารถแพร่กระจายไปยังส่วนอื่นๆ ของร่างกาย โดยมักแพร่กระจายผ่านระบบน้ำเหลือง ระบบน้ำเหลืองประกอบด้วยท่อน้ำเหลืองและต่อมน้ำเหลืองอยู่ตามส่วนต่างๆ ของร่างกาย
ต่อมน้ำเหลืองมีหน้าที่ผลิตเซลล์หลายชนิดที่จำเป็นในระบบภูมิคุ้มกัน (ระบบการป้องกันตัวเองตามธรรมชาติเพื่อป้องกันการติดเชื้อและการเจ็บป่วย)
เมื่อมะเร็งแพร่กระจายเข้าไปในระบบน้ำเหลืองแล้ว มะเร็งจะแพร่กระจายไปยังส่วนอื่นๆ ของร่างกายได้ รวมถึงเลือด กระดูก และอวัยวะอื่นๆ ในร่างกาย
มะเร็งต่อมไทรอยด์ชนิดที่พบบ่อยที่สุดคือ ชนิดพาพิลลารี (papillary carcinoma) และชนิดฟอลลิคูลาร์ (follicular carcinoma) ซึ่งเรียกอีกอย่างว่าเป็นมะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน (differentiated thyroid cancers (DTCs))
มะเร็งชนิด DTCs นี้ เป็นมะเร็งชนิดที่แพร่กระจายช้ากว่ามะเร็งชนิดอื่นๆ มาก ดังนั้นเมื่อได้รับการวินิจฉัยเป็นมะเร็งต่อมไทรอยด์ชนิด DTCs จึงมักมีอาการของโรคจำกัดเฉพาะในต่อมไทรอยด์ หรือแค่บริเวณต่อมน้ำเหลืองข้างเคียง
สำหรับมะเร็งต่อมไทรอยด์ชนิดที่พบได้น้อยกว่าจะมีความรุนแรงมากกว่าและแพร่กระจายได้เร็วกว่า ดังนั้นขณะได้รับการวินิจฉัยว่าเป็นมะเร็งต่อมไทรอยด์ชนิดเมดูลลารี จึงอาจมีการแพร่กระจายของมะเร็งไปยังต่อมน้ำเหลืองแล้ว และในกรณีโรคมีความรุนแรง มะเร็งอาจแพร่กระจายไปยังกระดูกและปอดแล้ว
ส่วนมะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติก มะเร็งมักแพร่กระจายไปที่หลอดลม และในบางกรณีจะแพร่กระจายไปที่ปอดด้วย
ปัจจัยเสี่ยงของการเป็นมะเร็งต่อมไทรอยด์
ปัจจัยเสี่ยงหลักของการเป็นมะเร็งต่อมไทรอยด์ มีดังนี้:
- การป่วยเป็นโรคของต่อมไทรอยด์
- การมีประวัติครอบครัวเป็นโรคมะเร็งต่อมไทรอยด์ (กรณีของมะเร็งต่อมไทรอยด์ชนิดเมดูลลารี)
สำหรับรายละเอียดของแต่ละปัจจัยเสี่ยงมีดังต่อไปนี้
โรคของต่อมไทรอยด์ (thyroid conditions)
ความเสี่ยงในการเป็นมะเร็งต่อมไทรอยด์จะเพิ่มขึ้นเล็กน้อยถ้าคุณมีอาการต่อมไทรอยด์โตที่ไม่ใช่มะเร็ง (benign thyroid conditions) เช่น ต่อมไทรอยด์อักเสบ (thyroiditis) หรือ คอพอก (goiter)
ส่วนการเป็นโรคต่อมไทรอยด์ทำงานผิดปกติแบบทำงานมากเกินไป (hyperthyroidism) และแบบทำงานน้อยเกินไป (hypothyroidism) จะไม่เพิ่มความเสี่ยงต่อการเป็นโรคมะเร็งต่อมไทรอยด์
ประมาณ 1 ใน 5 รายที่เป็นมะเร็งต่อมไทรอยด์จะเกิดขึ้นในผู้ป่วยที่เคยมีประวัติต่อมไทรอยด์โตที่ไม่ใช่มะเร็งมาก่อน
ประวัติครอบครัว
การถ่ายทอดยีนที่มีการกลายพันธุ์เป็นสาเหตุหนึ่งของการเกิดโรคมะเร็งต่อมไทรอยด์ชนิดเมดูลลารี (medullary thyroid carcinoma) ในบางราย โดยยีนที่มีการกลายพันธุ์จะส่งผลให้การควบคุมการทำงานของเซลล์ผิดปกติไป ทำให้การทำงานให้ร่างกายผิดปกติไปด้วย
การถ่ายทอดยีนที่มีการกลายพันธุ์พบได้ในโรค:
- โรคมะเร็งต่อมไทรอยด์ชนิดเมดูลลารีที่ถ่ายทอดทางพันธุกรรม (familial medullary thyroid cancer)
- multiple endocrine neoplasia (MEN) syndrome, types 2A and 2B คือโรคที่มีต่อมไร้ท่อตั้งแต่ 1 ชนิดขึ้นไปทำงานมากกว่าปกติ หรือมีเนื้องอกเกิดขึ้น ซึ่งหนึ่งในนั้นคือ ต่อมไทรอยด์
ในผู้ป่วยที่เป็นมะเร็งต่อมไทรอยด์ชนิด MEN2A หรือ MEN2B การกลายพันธุ์ของยีนมักเกิดขึ้นตั้งแต่วัยเด็กหรือวัยรุ่น ส่วนโรคมะเร็งต่อมไทรอยด์ชนิดเมดูลลารีที่ถ่ายทอดทางพันธุกรรม การกลายพันธุ์ของยีนมักเกิดขึ้นในวัยผู้ใหญ่
ถ้าคุณมีพ่อหรือแม่ที่มีประวัติเป็นโรคมะเร็งต่อมไทรอยด์ชนิดเมดูลลารี หรือ MEN syndrome คุณควรขอคำปรึกษาจากแพทย์เพื่อรับการตรวจเลือดว่าคุณมียีนกลายพันธุ์หรือไม่ ถ้าผลการตรวจพบว่าให้ผลบวก คำแนะนำคือการผ่าตัดเอาต่อมไทรอยด์ออกเพื่อเป็นการป้องกันไม่ให้เป็นมะเร็งในอนาคต
โรคมะเร็งลำไส้ใหญ่และทวารหนักแบบพันธุกรรม (familial adenomatous polyposis)
ถ้าคุณป่วยเป็นโรคมะเร็งลำไส้ใหญ่และทวารหนักแบบพันธุกรรม (familial adenomatous polyposis (FAP)) ความเสี่ยงในการเป็นมะเร็งไทรอยด์ของคุณจะเพิ่มขึ้น โดยพบว่าโรค FAP เป็นโรคที่ถ่ายทอดในครอบครัวเดียวกันได้ ซึ่งเกิดขึ้นจากการถ่ายทอดยีนที่ผิดปกติ
โรคโตเกินไม่สมส่วน (Acromegaly)
ความเสี่ยงของการเป็นโรคมะเร็งต่อมไทรอยด์จะเพิ่มขึ้นในผู้ที่เป็นโรคโตเกินไม่สมส่วน (acromegaly) โรคนี้เป็นโรคที่พบได้น้อย เกิดขึ้นจากร่างกายมีการสร้างฮอร์โมนควบคุมการเจริญเติบโตมากเกินไป (growth hormone อ่านว่า โกร๊ทฮอร์โมน)
มีประวัติเคยเป็นโรคทางเต้านม (Previous breast conditions)
ถ้าคุณเคยมีประวัติพบก้อนที่เต้านมที่ไม่ใช่มะเร็ง (benign breast condition) เช่น ซีสต์ที่เต้านม (breast cyst) หรือก้อนเนื้องอกเต้านมชนิดไม่ร้ายแรง (fibroadenoma) ความเสี่ยงในการเป็นมะเร็งต่อมไทรอยด์จะเพิ่มขึ้นประมาณ 50% เมื่อเทียบกับผู้หญิงที่ไม่มีประวัติเป็นโรคดังกล่าว
น้ำหนักและส่วนสูง
ถ้าคุณมีภาวะน้ำหนักเกิน ความเสี่ยงในการเป็นมะเร็งต่อมไทรอยด์ของคุณจะสูงกว่าผู้ที่มีน้ำหนักปกติ
ข้อมูลจากการศึกษาพบว่าคนที่ตัวสูงกว่าจะมีความเสี่ยงต่อการเป็นมะเร็งต่อมไทรอยด์มากกว่า อย่างไรก็ตามยังไม่ทราบเหตุผลที่แน่ชัด
การสัมผัสกับรังสี
การสัมผัสกับรังสีตั้งแต่วัยเด็กคือความเสี่ยงอย่างหนึ่งของการเป็นมะเร็งต่อมไทรอยด์
รังสีที่ได้รับจากฝุ่นกัมมันตรังสีหลังนิวเคลียร์ระเบิด (nuclear fallout) หรือจากการฉายรังสีเพื่อรักษาโรคทางการแพทย์ล้วนแล้วแต่มีความสัมพันธ์กับการเป็นมะเร็งต่อมไทรอยด์
มีรายงานหลายชิ้นที่ระบุว่ามีผู้ป่วยมะเร็งต่อมไทรอยด์ที่คาดว่าสาเหตุจะมาจากการสัมผัสรังสีระหว่างการรักษาทางการแพทย์ระหว่างปี ค.ศ.1910-1960 (พ.ศ.2453-2503)
เพราะว่าในช่วงเวลาดังกล่าวยังไม่ทราบถึงความเสี่ยงที่จะเกิดขึ้นจากการรักษาด้วยการฉายรังสี แต่ในปัจจุบันมีข้อกำหนดที่เข้มงวดขึ้นในการใช้รังสีเพื่อการรักษาทางการแพทย์ เพื่อความปลอดภัยของผู้ป่วย
ปัจจัยเสี่ยงอื่นๆ
อาหาร
ถ้าคุณรับประทานอาหารที่มีปริมาณแร่ธาตุไอโอดีนต่ำกว่าปกติ คุณจะมีความเสี่ยงในการเป็นโรคมะเร็งต่อมไทรอยด์ได้
ในคนที่เคยสัมผัสกับรังสี หรือมีประวัติเป็นโรคต่อมไทรอยด์โตที่ไม่ใช่มะเร็ง จะมีโอกาสที่ระดับไอโอดีนในร่างกายต่ำกว่าปกติ
การรับประทานอาหารประเภทเนย ชีส และเนื้อสัตว์มากเกินไป อาจเพิ่มความเสี่ยงต่อการเป็นมะเร็งต่อมไทรอยด์ได้ ดังนั้นเพื่อลดความเสี่ยงดังกล่าว คุณควรรับประทานอาหารประเภทผักและผลไม้ให้เพิ่มมากขึ้น
ผู้ที่มีค่าดัชนีมวลกายสูงกว่าปกติ (body mass index หรือ BMI) จะมีความเสี่ยงต่อการเป็นมะเร็งต่อมไทรอยด์สูงขึ้นเช่นกัน
เพศ
ผู้หญิงมีความเสี่ยงต่อการเป็นมะเร็งต่อมไทรอยด์สูงเป็น 2-3 เท่า เมื่อเทียบกับเพศชาย
ซึ่งคิดว่าอาจมีสาเหตุมาจากการหลั่งฮอร์โมนระหว่างช่วงมีรอบประจำเดือนของผู้หญิง หรือระหว่างการตั้งครรภ์ อย่างไรก็ตามมีหลักฐานทางวิทยาศาสตร์น้อยมากที่สนับสนุนทฤษฏีนี้
การวินิจฉัยมะเร็งต่อมไทรอยด์
สำหรับคนโดยทั่วไป ขั้นตอนแรกในการวินิจฉัยมะเร็งต่อมไทรอยด์ก็คือ การขอรับคำปรึกษาจากแพทย์
แพทย์จะตรวจลำคอของคุณเพื่อดูว่ามีก้อนผิดปกติหรือไม่ และสอบถามเกี่ยวกับอาการที่คุณเป็น เช่น เสียงแหบโดยไม่ทราบสาเหตุ
การตรวจหน้าที่การทำงานของต่อมไทรอยด์ (thyroid function test)
การตรวจเลือดเพื่อดูหน้าที่การทำงานของต่อมไทรอยด์ทำเพื่อเช็คว่าอาการบวมที่ลำคอนั้นมีสาเหตุมาจากโรคของต่อมไทรอยด์อื่นๆ หรือไม่ (ที่ไม่ใช่มะเร็ง)
ซึ่งการตรวจนี้จะช่วยแยกโรคของต่อมไทรอยด์ที่พบบ่อยได้ เช่น โรคต่อมไทรอยด์ทำงานมากเกินไป (hyperthyroidism) และโรคต่อมไทรอยด์ทำงานน้อยเกินไป (hypothyroidism)
ในการตรวจค่าการทำงานของต่อมไทรอยด์ จะเป็นการตรวจวัดระดับฮอร์โมนบางชนิดในเลือดของคุณ
หากพบว่าผลการตรวจการทำงานของต่อมไทรอยด์พบว่าต่อมยังทำงานปกติอยู่ อาจจำเป็นต้องมีการตรวจอื่นๆ เพิ่มเติม
การเจาะดูดเนื้อต่อมไทรอยด์ไปตรวจ (Fine-needle aspiration cytology)
การเจาะดูดเนื้อต่อมไทรอยด์ไปตรวจคือขั้นตอนถัดไปของการตรวจเพื่อวินิจฉัยโรคมะเร็งต่อมไทรอยด์ เป็นการตรวจที่สามารถเดินทางมาตรวจและกลับบ้านได้ ไม่ต้องนอนโรงพยาบาล
แพทย์จะใช้เข็มขนาดเล็กเจาะเข้าไปที่ก้อนเนื้อที่คอของคุณเพื่อดูดเอาเนื้อต่อมไทรอยด์จำนวนเล็กน้อยไปตรวจภายใต้กล้องจุลทรรศน์
การตรวจนี้จะตรวจดูความผิดปกติว่ามีเซลล์มะเร็งอยู่ภายในต่อมไทรอยด์หรือไม่ และถ้ามี จะสามารถบอกชนิดของมะเร็งต่อมไทรอยด์ได้
การตรวจเพิ่มเติม
อาจแนะนำให้มีการตรวจเพิ่มเติมหากผลการตรวจจากการเจาะชิ้นเนื้อไปตรวจพบว่าไม่สามารถสรุปผลได้ หรือถ้าต้องการข้อมูลที่มากขึ้นเพื่อช่วยให้การรักษามีประสิทธิภาพมากขึ้น
การตรวจเพิ่มเติม อาจได้แก่:
- การเจาะดูดเนื้อต่อมไทรอยด์ไปตรวจซ้ำโดยจะใช้การสแกนอัลตราซาวด์ร่วมด้วยระหว่างการเจาะดูดชิ้นเนื้อ
- การตรวจสแกนวิธีอื่น เช่น การทำซีทีสแกน/การสแกนด้วยเครื่องเอกซเรย์คอมพิวเตอร์ (computerised tomography (CT) scan) หรือการทำเอ็มอาร์ไอ/การสแกนด้วยคลื่นแม่เหล็กไฟฟ้า (magnetic resonance imaging (MRI) scan)
หากไม่สามารถแยกโรคได้ว่าเป็นมะเร็งต่อมไทรอยด์หรือไม่ ส่วนใหญ่แล้วแพทย์จะแนะนำให้ผ่าตัดบางส่วนของต่อมไทรอยด์ที่มีก้อนหรือมีอาการบวมออก
การรักษามะเร็งต่อมไทรอยด์
ถ้าคุณได้รับการวินิจฉัยโรคมะเร็งต่อมไทรอยด์ คุณจะได้รับการดูแลจากทีมแพทย์ซึ่งจะช่วยแนะนำแผนการรักษาที่เหมาะสมกับคุณ
แผนการรักษาของคุณจะขึ้นกับชนิดของโรคมะเร็งต่อมไทรอยด์ที่คุณเป็นและเกรดของโรคมะเร็ง รวมถึงความเป็นไปได้ในการรักษามะเร็งให้หายขาดว่าสามารถทำได้หรือไม่
ทีมรักษาโรคมะเร็ง
โรงพยาบาลหลายแห่งจะใช้ทีมสหสาขาวิชาชีพร่วมกันทำงานเพื่อรักษาโรคมะเร็งต่อมไทรอยด์ให้กับคุณ โดยทีมนี้จะประกอบด้วยผู้เชี่ยวชาญหลายสาขา อาจได้แก่:
- ศัลยแพทย์
- แพทย์ผู้เชี่ยวชาญด้านต่อมไร้ท่อ (แพทย์ที่เชี่ยวชาญในการรักษาโรคต่อมไร้ท่อ หรือโรคที่เกี่ยวกับฮอร์โมน)
- แพทย์ผู้เชี่ยวชาญด้านโรคมะเร็ง
- พยาธิแพทย์ (แพทย์ที่เชี่ยวชาญด้านการวินิจฉัยโรคจากเนื้อเยื่อ)
- แพทย์ที่เกี่ยวชาญด้านการรักษามะเร็งโดยการฉายรังสีและการใช้ยาเคมีบำบัด (radiotherapist or clinical oncologist)
- พยาบาลเฉพาะทาง ซึ่งเป็นคนแรกที่คุณสามารถติดต่อประสานงานกับทีมบุคลาการทางการแพทย์อื่นๆ
การตัดสินใจเกี่ยวกับวิธีการรักษาที่เหมาะสมที่สุดสำหรับคุณนั้นถือเป็นเรื่องที่ยาก โดยทีมแพทย์จะให้คำแนะนำหลังได้พิจารณาอาการและผลการตรวจของคุณแล้ว แต่การตัดสินใจสุดท้ายว่าจะรักษาอย่างไรจะขึ้นกับตัวคุณเอง
ก่อนที่คุณจะเดินทางไปโรงพยาบาลเพื่อขอรับคำปรึกษาเกี่ยวกับทางเลือกในการรักษา คุณอาจจำเป็นต้องเขียนคำถามที่ต้องการทราบไว้ก่อน ตัวอย่างเช่น คุณอาจต้องการทราบถึงข้อดีและข้อดีของวิธีการรักษาแต่ละวิธี
แผนการรักษาของคุณ
แผนการรักษาที่แพทย์จะแนะนำจะขึ้นกับสิ่งต่างๆ ดังต่อไปนี้:
- ชนิดของมะเร็งต่อมไทรอยด์ที่คุณเป็น
- เกรดของมะเร็ง
- ความเป็นไปได้ในการรักษามะเร็งให้หายขาดว่าสามารถทำได้หรือไม่
ส่วนใหญ่ของผู้ป่วยมะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน ได้แก่ มะเร็งต่อมไทรอยด์ชนิดพาพิลลารี และชนิดฟอลลิคูลาร์ และบางรายที่เป็นชนิดเมดูลลารี จะมีโอกาสสูงในการรักษาหายขาด
มะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน (Differentiated thyroid cancers) จะรักษาด้วยการใช้หลายวิธีร่วมกัน ดังนี้:
- การผ่าตัดต่อมไทรอยด์ออก (thyroidectomy)
- การให้รังสีรักษาด้วยการกลืนแร่รังสีไอโอดีน (radioactive iodine treatment) ซึ่งจะไปทำลายเซลล์มะเร็งที่หลงเหลืออยู่ และป้องกันการกลับมาเป็นซ้ำของมะเร็ง
มะเร็งต่อมไทรอยด์ชนิดเมดูลลารีมีแนวโน้มที่โรคจะแพร่กระจายเร็วกว่าชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน ดังนั้นอาจมีการผ่าตัดต่อมไทรอยด์ร่วมกับต่อมน้ำเหลืองบริเวณข้างเคียงออกด้วย
การรักษาด้วยการกลืนแร่รังสีไอโอดีนไม่มีประสิทธิภาพในการรักษามะเร็งต่อมไทรอยด์ชนิดเมดูลลารี
มะเร็งต่อมไทรอยด์ชนิดเมดูลลารี ระยะที่ 4 มักไม่สามารถรักษาให้หายขาดได้ แต่สามารถชะลอการดำเนินไปของโรคและช่วยควบคุมอาการได้
ในกรณีส่วนใหญ่ของผู้ป่วยมะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติก มักไม่สามารถรักษาให้หายขาดได้ เพราะขณะที่ได้รับการวินิจฉัย มะเร็งมักมีการแพร่กระจายไปยังส่วนอื่นๆ ของร่างกายแล้ว
การให้รังสีรักษาและการใช้ยาเคมีบำบัดสามารถใช้เพื่อชะลอการดำเนินไปของโรคมะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติกและช่วยควบคุมอาการได้
ผู้ป่วยบางรายที่เป็นมะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน, ชนิดเมดูลลารี และชนิดอะนาพลาสติก อาจได้รับประโยชน์จากการรักษาใหม่ที่เรียกว่า การให้ยาแบบเจาะจงเซลล์มะเร็ง (targeted therapies)
ซึ่งการรักษาแบบเจาะจงเซลล์มะเร็งคือการให้ยาที่ผลิตออกมาเพื่อเจาะจงการออกฤทธิ์ไปที่เซลล์มะเร็งโดยเฉพาะ อย่างไรก็ตามวิธีการรักษานี้ยังอยู่ระหว่างการศึกษาวิจัยทางคลินิก
การผ่าตัดต่อมไทรอยด์ออก (thyroidectomy)
เกือบทั้งหมดของผู้ป่วยมะเร็งต่อมไทรอยด์จะมีความจำเป็นต้องผ่าตัดเอาต่อมไทรอยด์ออก ซึ่งอาจผ่าออกบางส่วน (hemithyroidectomy) หรือผ่าออกทั้งต่อม (total thyroidectomy)
ในการตัดสินใจว่าจะเลือกวิธีใดนั้นจะขึ้นกับ:
- ชนิดของมะเร็งต่อมไทรอยด์ที่คุณเป็น
- ขนาดของก้อนเนื้องอกที่พบ
- มะเร็งมีการแพร่กระจายออกจากต่อมไทรอยด์แล้วหรือไม่
ศัลยแพทย์ที่ทำการผ่าตัดจะให้คำปรึกษากับคุณเกี่ยวชนิดของการผ่าตัดที่จำเป็นต้องทำ ก่อนที่คุณจะตัดสินใจรับการรักษา
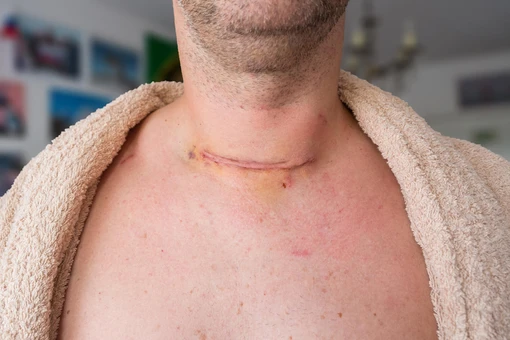
การผ่าตัดต่อมไทรอยด์จะทำโดยการให้ยาสลบกับคุณ และมักใช้เวลาประมาณ 2 ชั่วโมงในการผ่าตัด ภายหลังการผ่าตัดจะมีรอยแผลขนาดเล็กอยู่ที่ลำคอของคุณ ซึ่งมักมองไม่เห็นเด่นชัด ในผู้ป่วยจำนวนน้อยราย อาจมีอาการเสียงแหบถาวรได้หลังการผ่าตัด
ผู้ป่วยส่วนใหญ่จะได้รับอนุญาตให้ออกจากโรงพยาบาลได้ภายใน 3-5 วันหลังการผ่าตัด อย่างไรก็ตามคุณจำเป็นต้องพักรักษาตัวที่บ้านเป็นเวลา 2-3 สัปดาห์และหลีกเลี่ยงกิจกรรมที่สร้างแรงกระทำที่ลำคอ เช่น การยกของหนัก เป็นต้น
โดยทีมแพทย์ที่ดูแลคุณจะให้คำแนะนำกับคุณเกี่ยวกับเวลาที่ต้องพักรักษาตัว และเมื่อใดที่คุณแข็งแรงพอจะกลับไปทำกิจกรรมและกลับไปทำงานได้ตามปกติ
การรักษาด้วยการให้ฮอร์โมนทดแทน (Replacement hormone therapy)
หากมีการผ่าตัดต่อมไทรอยด์ออกไม่ว่าจะผ่าออกบางส่วน หรือผ่าออกทั้งหมด คุณจะไม่สามารถผลิตฮอร์โมนไทรอยด์เพื่อควบคุมการเผาผลาญพลังงานในร่างกายได้ดังเดิม
ทำให้คุณมีอาการของต่อมไทรอยด์ทำงานน้อยเกินไป (hypothyroidism) เช่น อ่อนเพลีย เหนื่อยล้า น้ำหนักตัวเพิ่ม และผิวหนังแห้ง
เพื่อแก้ไขอาการดังกล่าว คุณจำเป็นต้องได้รับการรักษาด้วยฮอร์โมนทดแทนชนิดเม็ดรับประทานไปตลอดชีวิต
หากการผ่าตัดของคุณต้องตามด้วยการกลืนแร่รังสีไอโอดีน คุณมักได้รับยาฮอร์โมนชนิดเม็ดชื่อ triiodothyronine
และภายหลังการรักษาด้วยการกลืนแร่รังสีไอโอดีนเสร็จแล้ว คุณจะได้รับการรักษาด้วยยาฮอร์โมนอีกชนิดชื่อ thyroxine (อ่านว่า ไทร็อกซีน) ซึ่งโดยส่วนใหญ่แล้วจะรับประทานเพียงวันละ 1 เม็ดเท่านั้น
คุณจะได้รับการนัดหมายมาตรวจเลือดเป็นประจำเพื่อดูว่าคุณได้รับยาฮอร์โมนเพียงพอกับความต้องการหรือไม่ และต้องมีการปรับขนาดยาที่ได้รับหรือไม่
บางครั้งอาจต้องใช้เวลาช่วงหนึ่งกว่าจะได้ขนาดยาฮอร์โมนที่เหมาะสม ซึ่งก่อนจะถึงช่วงเวลาดังกล่าว คุณอาจยังมีอาการเหนื่อย อ่อนเพลีย หรือน้ำหนักตัวขึ้นได้ ถ้าระดับฮอร์โมนในเลือดของคุณยังต่ำกว่าปกติอยู่
ในทางตรงข้าม ถ้าระดับฮอร์โมนสูงเกินไป คุณอาจมีอาการน้ำหนักตัวลด ท้องเสีย รู้สึกกระวนกระวาย ใจสั่น ซึ่งเมื่อปรับขนาดยาได้อย่างเหมาะสมแล้ว คุณไม่ควรมีอาการไม่พึงประสงค์ใดๆ เกิดขึ้นอีก
ระดับแคลเซียมในเลือด
บางครั้ง ต่อมพาราไทรอยด์ (parathyroid glands) จะได้รับผลกระทบจากการผ่าตัดด้วย เพราะต่อมพาราไทรอยด์เป็นต่อมที่อยู่ติดกับต่อมไทรอยด์ ซึ่งมีหน้าที่ช่วยในการควบคุมระดับแคลเซียมในเลือด
ถ้าต่อมพาราไทรอยด์ได้รับผลกระทบจากการผ่าตัดไปด้วย ระดับแคลเซียมในเลือดอาจลดลง ทำให้มีอาการเสียวซ่าที่มือ นิ้วมือ ริมฝีปาก และรอบๆ จมูกของคุณ
หากมีอาการดังกล่าวควรแจ้งให้แพทย์ทราบ เพราะคุณอาจจำเป็นต้องได้รับแคลเซียมเสริม ผู้ป่วยส่วนใหญ่จะรับประทานแคลเซียมเสริมในระยะเวลาสั้นๆ จนกว่าต่อมพาราไทรอยด์จะกลับมาทำงานตามปกติอีกครั้ง
การรักษาด้วยการกลืนแร่รังสีไอโอดีน (radioactive iodine treatment)
หลังได้รับการผ่าตัดต่อมไทรอยด์ คุณอาจได้รับคำแนะนำให้รักษาด้วยการกลืนแร่รังสีไอโอดีนตามหลัง เพื่อช่วยทำลายเซลล์มะเร็งที่ยังหลงเหลืออยู่ในร่างกายและเพื่อป้องกันการกลับมาเป็นซ้ำของมะเร็ง
หากคุณกำลังได้รับฮอร์โมนทดแทนชนิดเม็ดอยู่ คุณจำเป็นต้องหยุดการรับประทานฮอร์โมนดังกล่าวเป็นเวลา 2-4 สัปดาห์ก่อนเข้ารับการรักษาด้วยการกลืนแร่รังสีไอโอดีน เพราะว่ายาฮอร์โมนที่รับประทานจะรบกวนประสิทธิภาพของการรักษาด้วยการกลืนแร่รังสีไอโอดีน
หากการหยุดยาฮอร์โมนก่อให้เกิดปัญหากับคุณ คุณอาจได้รับคำแนะนำให้ใช้ยา recombinant human thyroid stimulating hormone (rhTSH) แทน ซึ่งเป็นยาในรูปแบบฉีด 2 วันติดต่อกัน
ทีมแพทย์ที่ดูแลคุณจะเป็นผู้ให้คำแนะนำกับคุณว่า คุณมีความเหมาะสมในการฉีดยา rhTSH หรือไม่
ขั้นตอนการรักษาด้วยการกลืนแร่รังสีไอโอดีน
การกลืนแร่รังสีไอโอดีนคือการกลืนแร่ที่อยู่ในลักษณะที่เป็นของเหลว หรือที่เป็นแคปซูล โดยรังสีจากไอโอดีนจะเข้าสู่ลำคอของคุณผ่านระบบไหลเวียนเลือดและเข้าไปทำลายเซลล์มะเร็งที่ต่อมไทรอยด์
ผลข้างเคียงจากการรักษาด้วยการกลืนแร่รังสีไอโอดีนพบได้ไม่บ่อย แต่มีผู้ป่วยจำนวนเล็กน้อยที่จะมีอาการ ตึง, ปวด หรือบวมที่ลำคอ และอาจรู้สึกอุ่นๆ ได้ โดยผลข้างเคียงมักหายได้เองภายใน 24 ชั่วโมง
ภายหลังการรักษา คุณอาจมีอาการปากแห้งหรือการรับรสอาหารเปลี่ยนไป โดยอาการมักหายได้เองหลังผ่านไปไม่กี่สัปดาห์หรือไม่กี่เดือน แต่ในผู้ป่วยบางรายอาการอาจเป็นถาวรได้
คุณจำเป็นต้องพักรักษาตัวในโรงพยาบาลเป็นเวลา 3-5 วัน ภายหลังการกลืนแร่รังสีไอโอดีน เพราะแร่ไอโอดีนที่กลืนเข้าไปจะทำให้ร่างกายคุณมีแผ่รังสีได้เล็กน้อย เพื่อความปลอดภัย คุณจึงจำเป็นต้องนอนพักในห้องพักเดี่ยวที่ป้องกันด้วยแผ่นตะกั่ว ดังนั้นบุคลากรทางการแพทย์จะปลอดภัยจากรังสีที่แผ่ออกมา
ระหว่างพักในโรงพยาบาลคุณจะไม่ได้รับอนุญาตให้มีคนมาเยี่ยม และบุคลากรทางการแพทย์จะเข้าตรวจคุณน้อยที่สุด
ของเหลวที่ออกจากร่างกายคุณ เช่น ปัสสาวะ จะมีแผ่รังสีได้เล็กน้อยเป็นเวลา 3 -5 วันหลังการรักษา ดังนั้นสิ่งสำคัญคือต้องล้างน้ำทุกครั้งที่คุณใช้ห้องน้ำเสร็จ เหงื่อของคุณก็จะแผ่รังสีได้เช่นกัน ดังนั้นคุณจึงควรอาบน้ำทุกวัน
คุณจะได้รับการอนุญาตให้กลับบ้านได้ภายหลังระดับรังสีในร่างกายคุณมีระดับต่ำลงแล้ว
คำแนะนำการรับประทานอาหารหลังรักษาด้วยการกลืนแร่รังสีไอโอดีน
ในการรักษาด้วยการกลืนแร่รังสีไอโอดีน คุณจำเป็นต้องรับประทานอาหารที่มีไอโอดีนต่ำ เพราะอาหารที่มีปริมาณไอโอดีนสูงอาจลดประสิทธิภาพของการรักษาได้
สำหรับคำแนะนำมีดังนี้:
- หลีกเลี่ยงอาหารทะเลทุกชนิด
- จำกัดการรับประทานผลิตภัณฑ์จากนม
- ไม่รับประทานยาแก้ไข หรือใช้เกลือทะเล เพราะทั้งสองอย่างนี้มีไอโอดีน
คุณควรรับประทานผักและผลไม้ ข้าว เพราะเป็นอาหารที่มีไอโอดีนต่ำ
หญิงตั้งครรภ์และหญิงให้นมบุตร
ถ้าคุณตั้งครรภ์หรือมีโอกาสสูงที่จะตั้งครรภ์ คุณไม่ควรรักษาด้วยการกลืนแร่รังสีไอโอดีน เพราะการรักษาด้วยวิธีนี้ก่อให้เกิดอันตรายต่อทารกในครรภ์ได้
หากคุณไม่แน่ใจว่าคุณกำลังตั้งครรภ์หรือไม่ ให้แจ้งแพทย์ทราบก่อน การรักษาใดๆ ที่จำเป็นจำเป็นต้องชะลอออกไปจนกว่าคุณจะคลอดเรียบร้อยแล้ว
คุณต้องหยุดการให้นมบุตรก่อนการรักษาด้วยการกลืนแร่รังสีไอโอดีน ถ้าเป็นไปได้ คุณควรหยุดการให้นมบุตร 6 สัปดาห์ก่อนการรักษา
คุณไม่ควรกลับไปให้นมบุตรภายหลังการรักษาสำหรับลูกคนปัจจุบันตอนนี้ แต่ในอนาคตถ้าคุณมีลูกคนถัดไป คุณอาจกลับไปให้นมบุตรได้อย่างปลอดภัยอีกครั้ง
การให้นมบุตรไม่แนะนำให้ทำขณะได้รับการรักษาด้วยไอโอดีนเช่นกัน ถ้าคุณกำลังให้นมบุตรอยู่ คุณควรหยุดการให้นมบุตรอย่างน้อย 4 สัปดาห์ (ถ้าจะให้ดีควรหยุด 8 สัปดาห์) ก่อนการรักษาด้วยไอโอดีน
คุณไม่ควรกลับไปให้นมบุตรคนปัจจุบันอีก อย่างไรก็ตาม หากคุณมีลูกคนถัดไป คุณสามารถกลับมาให้นมได้อย่างปลอดภัยอีกครั้ง
คุณควรเลือกใช้วิธีการคุมกำเนิดที่เชื่อถือได้เป็นเวลาอย่างน้อย 6 เดือนหลังการรักษาด้วยไอโอดีน เพราะมีความเสี่ยงเล็กน้อยที่ทารกในครรภ์อาจมีความผิดปกติได้ ซึ่งควรคุมกำเนิดทั้งผู้ชายและผู้หญิงด้วย (ไม่ใช่หน้าที่ของผู้หญิงเพียงอย่างเดียว)
ความสามารถในการเจริญพันธุ์ (fertility)
การรักษาด้วยการกลืนแร่รังสีไอโอดีนไม่ส่งผลต่อความสามารถในการเจริญพันธุ์ในผู้หญิง อย่างไรก็ตามมีความเสี่ยงเล็กน้อยต่อความสามารถในการเจริญพันธุ์ในผู้ชายที่จำเป็นต้องได้รับการรักษาหลายครั้ง ซึ่งทีมแพทย์จะให้คำปรึกษาคุณเกี่ยวกับความเสี่ยงที่อาจเกิดขึ้น
ถ้ามีความเสี่ยงสูงที่จะเกิดภาวะมีบุตรยาก/เป็นหมัน หลังการรักษาด้วยการกลืนแร่รังสีไอโอดีน คุณอาจได้รับคำแนะนำให้ทำการเก็บตัวอสุจิหรือไข่ และนำไปแช่แข็งไว้ในธนาคารรับฝากก่อน ซึ่งคุณสามารถนำมันมาใช้อีกครั้งได้ในภายหลัง
การฉายรังสีภายนอกร่างกาย (External radiotherapy)
การฉายรังสีภายนอกร่างกาย คือการใช้คลื่นกัมมันตรังสีเจาะจงเข้าไปที่บริเวณเฉพาะของร่างกาย มักใช้เฉพาะรักษามะเร็งต่อมไทรอยด์ระยะลุกลาม หรือมะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติก
ระยะเวลาที่จำเป็นต้องได้รับรังสีรักษาจะขึ้นกับชนิดของโรคมะเร็งที่เป็น และความรุนแรงของโรค
ผลข้างเคียงจากการให้รังสีรักษา ได้แก่:
ผลข้างเคียงต่างๆ นี้ควรดีขึ้นภายใน 2-3 สัปดาห์หลังสิ้นสุดการรักษา
ยาเคมีบำบัด (chemotherapy)
ยาเคมีบำบัดมักใช้เฉพาะการรักษามะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติก ซึ่งมะเร็งมีการแพร่กระจายไปยังส่วนอื่นๆ ของร่างกายแล้ว
โดยคุณจะได้รับยาเคมีบำบัดเพื่อไปทำลายเซลล์มะเร็งในร่างกาย โอกาสน้อยมากที่จะรักษามะเร็งชนิดอะนาพลาสติกให้หายขาด แต่การรักษาจะช่วยชะลอการดำเนินไปของโรคและช่วยบรรเทาอาการได้
ผลข้างเคียงที่เกิดขึ้นได้ของการรักษาด้วยยาเคมีบำบัด ได้แก่:
- คลื่นไส้
- อาเจียน
- อ่อนเพลีย
- เบื่ออาหาร
- ผมร่วง
- แผลที่ปาก
ถ้าคุณได้รับการรักษาด้วยยาเคมีบำบัด คุณจะมีความเสี่ยงต่อการติดเชื้อเพิ่มขึ้น ดังนั้นหากคุณมีอาการเจ็บป่วยกะทันหัน หรืออุณหภูมิร่างกายสูงกว่า 38 องศาเซลเซียส ให้ไปพบแพทย์
การให้ยาเจาะจงเซลล์มะเร็ง (targeted therapies)
ปัจจุบันมีการรักษาด้วยการให้ยาเจาะจงเซลล์มะเร็ง ที่อยู่ระหว่างการศึกษาวิจัยทางคลินิก เพื่อใช้ในการรักษามะเร็งระยะลุกลามของโรค:
- มะเร็งต่อมไทรอยด์ชนิดเมดูลลารี
- มะเร็งต่อมไทรอยด์ชนิดที่เซลล์มะเร็งจับกินแร่รังสีไอโอดีน แต่ไม่ตอบสนองต่อการรักษาด้วยการกลืนแร่รังสีไอโอดีน
- มะเร็งต่อมไทรอยด์ชนิดอะนาพลาสติก
ในการรักษาด้วยการให้ยาเจาะจงเซลล์มะเร็ง ยาที่ให้จะจำเพาะกับเป้าหมายทางชีววิทยาซึ่งเซลล์มะเร็งใช้ในการเจริญเติบโตและแพร่กระจาย
ขณะนี้งานวิจัยยังดำเนินการอยู่ ยาที่ใช้ในการรักษาด้วยวิธีการนี้จึงยังไม่มีทะเบียนยา ซึ่งในบางกรณีแพทย์อาจพิจารณาแนะนำให้คุณใช้ยาที่ยังไม่มีทะเบียนยาได้ ถ้า:
- แพทย์พิจารณาแล้วว่ายามีแนวโน้มที่จะมีประสิทธิภาพกับคุณ
- ไม่มีทางเลือกอื่นในการรักษาที่ดีกว่า
- คุณจะได้รับประโยชน์จากการใช้ยามากกว่าความเสี่ยง
ถ้าแพทย์พิจารณาจ่ายยาที่ยังไม่มีทะเบียนยาให้กับคุณ แพทย์จะแจ้งให้คุณทราบว่ายายังไม่มีทะเบียนและให้ข้อมูลเกี่ยวกับความเสี่ยงและประโยชน์ที่จะได้รับกับคุณก่อน
ภาวะแทรกซ้อนของโรคมะเร็งต่อมไทรอยด์
เซลล์มะเร็งสามารถกลับมาเป็นซ้ำได้ในระยะเวลาหลายปีหลังการผ่าตัดและรักษาด้วยการกลืนแร่รังสีไอโอดีน
คาดการณ์ว่า 5-20% ของผู้ป่วยที่มีประวัติมะเร็งต่อมไทรอยด์จะมีมะเร็งกลับมาเป็นซ้ำที่บริเวณลำคอ
และประมาณว่า 10-15% ของผู้ป่วยจะมีการกลับมาเป็นซ้ำของมะเร็งที่บริเวณอื่นๆ ของร่างกาย เช่น ที่กระดูก
เนื่องจากมีความเสี่ยงที่มะเร็งจะกลับมาเป็นซ้ำ คุณจึงจะได้รับการนัดหมายเพื่อมาตรวจติดตามอาการเป็นประจำ เพราะหากตรวจเจอมะเร็งกลับมาอีกครั้ง คุณจะได้รับการรักษาได้อย่างทันท่วงที
การตรวจ thyroglobulin (Thyroglobulin testing)
การตรวจ thyroglobulin คือการตรวจเลือดชนิดพิเศษเพื่อใช้ติดตามอาการของโรคมะเร็งต่อมไทรอยด์บางชนิด และเพื่อดูว่ามะเร็งกลับมาเป็นซ้ำหรือไม่
Thyroglobulin เป็นโปรตีนชนิดหนึ่งที่สร้างจากเซลล์ต่อมไทรอยด์ปกติ แต่ก็สามารถหลั่งจากตัวเซลล์มะเร็งได้เช่นกัน
ถ้าคุณได้รับการผ่าตัดต่อมไทรอยด์ออกไปแล้ว คุณไม่ควรตรวจพบ thyroglobulin ในเลือดอีก ยกเว้นเซลล์มะเร็งกลับมาเป็นซ้ำ
การตรวจเลือดหาสาร thyroglobulin เป็นประจำจะมีประสิทธิภาพในการตรวจดูว่ามะเร็งกลับมาเป็นซ้ำหรือไม่
ในระยะเวลา 1 ปีแรกหลังการผ่าตัด คุณมักจำเป็นต้องตรวจ thyroglobulin ทุก 6 เดือน หลังจากผ่านปีแรกไปแล้ว คุณจำเป็นต้องตรวจปีละ 1 ครั้ง
การสแกนอัลตราซาวด์
การสแกนอัลตราซาวด์คือการใช้คลื่นเสียงความถี่สูงสร้างเป็นภาพของอวัยวะต่างๆ ภายในร่างกาย ซึ่งจะทำให้ตรวจพบการเปลี่ยนแปลงของเนื้อเยื่อภายในลำคอ ซึ่งเป็นสัญญาณบ่งชี้ได้ว่ามะเร็งกลับมาเป็นซ้ำ
การสแกนโดยการใช้แร่รังสีไอโอดีน (Radioactive iodine scan)
ภายหลังจากที่ได้ผ่าตัดเอาบางส่วนหรือผ่าเอาทั้งหมดของต่อมไทรอยด์ออก คุณอาจได้รับคำแนะนำให้เข้ารับการตรวจสแกนโดยการใช้แร่รังสีไอโอดีน
คุณจะต้องกลืนแร่รังสีไอโอดีนปริมาณเล็กน้อยก่อนเข้ารับการสแกน ซึ่งแร่รังสีไอโอดีนนี้จะเข้าไปจับกับเซลล์มะเร็ง ทำให้มองเห็นตำแหน่งของเซลล์มะเร็งในร่างกายได้
ก่อนเข้ารับการตรวจสแกนด้วยวิธีนี้ คุณจำเป็นต้องรับประทานอาหารที่มีไอโอดีนต่ำ และหยุดการรับประทานยาไทรอยด์ฮอร์โมนเสริม
เนื่องจากปริมาณแร่ไอโอดีนที่ใช้ในการตรวจมีปริมาณน้อย จึงไม่จำเป็นต้องแยกตัวจากคนอื่นภายหลังการตรวจ อย่างไรก็ตาม ถ้าคุณคิดว่าตัวคุณอาจตั้งครรภ์หรือต้องให้นมบุตร โปรดแจ้งให้แพทย์ทราบก่อนเข้ารับการตรวจ
การสแกนด้วยการใช้แร่รังสีไอโอดีนนี้มักทำตอน 6-8 เดือนหลังการผ่าตัด
https://www.nhsinform.scot/illnesses-and-conditions/cancer/cancer-types-in-adults/thyroid-cancer